Consortium Psychiatricum
2023. Том 4. № 4. С. 75–84
doi:10.17816/CP15476
ISSN: 2712-7672 / 2713-2919 (online)
Биологический редукционизм как препятствие для дальнейшего развития биопсихосоциальной концепции психических расстройств
Аннотация
Масштабные успехи нейробиологических технологий «сузили оптику» многих психиатров. В итоге специалисты сосредоточились на проведении исключительно биомедицинских исследований, направленных в первую очередь на изучение биологических основ психических заболеваний. Это ведет к неоправданному доминированию биомедицинской парадигмы понимания природы психических расстройств при фактическом игнорировании изучения других компонентов заболевания, связанных с психосоциальной дезадаптированностью пациентов. Указанная тенденция, в значительной степени связанная с достижениями в области наук, изучающих с помощью соответствующих нейровизуализационных техник деятельность головного мозга как биофизического объекта, способствовала развитию такого инновационного направления, как доказательная медицина. Методы доказательной медицины видятся адекватными в плане определения эффективности терапии преимущественно биологически обусловленных компонентов психического страдания (включая выбор медикаментов) и лишь отчасти — психологических интервенций. Однако представляется, что доминирующее использование принципов доказательной медицины является недостаточным для холистического диагностического подхода, включающего полифоническое (многовекторное) представление о критериях эффективности фармакологических и психологических интервенций. В связи с этим перспективно скорейшее налаживание научно и клинически продуктивного соединения с одной стороны — доказательной концепции оценок эффективности, основанной на результатах высококачественных рандомизированных научных исследованиях, а с другой стороны — экспертных мнений высококвалифицированных научных специалистов, а также врачей-практиков с их личным профессиональным опытом индивидуализированной терапии. Это делает обоснованным развитие личностно ориентированной персонализированной психиатрии, основанной на биопсихосоциальном понимании природы психических расстройств, холистической их оценке и разработке комплексных терапевтических мероприятий.
Общая информация
Ключевые слова: редукционизм, биопсихосоциальная модель психических расстройств, доказательная практика, психиатрия
Рубрика издания: Мнения
Тип материала: научная статья
DOI: https://doi.org/10.17816/CP15476
Получена: 23.11.2023
Принята в печать:
Для цитаты: Коцюбинский А.П., Коцюбинский Д.А. Биологический редукционизм как препятствие для дальнейшего развития биопсихосоциальной концепции психических расстройств // Consortium Psychiatricum. 2023. Том 4. № 4. С. 75–84. DOI: 10.17816/CP15476
Полный текст
ВВЕДЕНИЕ
На протяжении последних 20 лет появилось множество передовых технологий, значительно расширивших наши знания о мозге и нейробиологии психических болезней. В то же время отмечается недостаточность новых биологически центрированных знаний для осуществления качественного прорыва в сфере прикладной психоневрологии [1].
Более того, на фоне бурного медико-технологического прогресса в недрах психиатрии на протяжении последних двух десятилетий развивается отчетливо выраженный концептуальный диагностический и терапевтический кризис, в основе которого — утрата «азимута» дальнейшего развития как теоретических изысканий, так и клинических практик, являющихся естественным продолжением теории [2–8]. Дело в том, что масштабные успехи нейробиологических технологий «сузили оптику» многих психиатров, в итоге сосредоточившихся на проведении исключительно биомедицинских исследований, направленных в первую очередь на изучение биологических основ психических заболеваний. В итоге происходит редуцирование утвердившегося в психиатрической науке на протяжении XIX–XX вв. представления о психических расстройствах человека как о патологии, охватывающей всю его психофизическую систему в целом. Эта сложная картина сводится к упрощенному представлению о «болезнях мозга» человека [9–10]. Опираясь на приоритетное развитие генетических, а также нейровизуалиационных и когнитивных исследовательских работ, сторонники указанного подхода по сути постулируют нейробиологическую парадигму психических расстройств (в рамках которой понимание их природы приближается к атомистическо-материалистической концепции Демокрита) и оставляют вне рассмотрения дуалистичную организацию психики человека (впервые упомянутую Аристотелем), которая в Новое время получила развитие в рамках представлений о психофизическом параллелизме (в терминологии Готфрида Вильгельма Лейбница).
Наиболее очевидным проявлением кризиса психиатрии в начале XXI в., вызванного ее выраженным «биологизаторским перекосом», стал тот факт, что категориальный принцип диагностики психических расстройств к концу XX столетия во многом исчерпал свой теоретический и практический потенциалы [11–12]. В результате произошел отказ от жесткой демаркации экзогенно-эндогенных взаимоотношений в пользу представлений о спектрах психических расстройств. Вместе с тем и при таком «обновленном» подходе психиатрическая терминология, по сути, осталась оторванной от человека, страдающего конкретным психическим недугом.
Как следствие — происходит превращение психиатрии как науки, в которой естественно-научная и гуманитарная составляющая находятся в нерасторжимом единстве (что соответствует единству человека как нерасторжимого психофизического феномена), — в науку сугубо технократическую, в основе которой лежит не человек, а то или иное его клиническое проявление. В свою очередь, субъект-субъектные отношения, составляющие фундамент медицинской помощи врача — пациенту, оказываются исключительно субъект-объектными. Иными словами, психиатрия как наука становится технологией, что приводит к ее дегуманизации.
Здесь необходимо особо подчеркнуть следующий факт. Продуктивное развитие психиатрии, приведшее к появлению представлений о «спектрах» психических расстройств и дименсиональной (количественной) их оценке, позволяющей во многих случаях определить степень выраженности того или иного психопатологического домена — в отрыве от дальнейшего развития качественно-категориального аппарата психиатрической нозологии, к сожалению, не только не ведет к принципиальному преодолению клинико-диагностического кризиса, но оказывается одним из его проявлений.
Дело в том, что — при отсутствии полноценно обновленной теоретической базы — дименсиональные диагностические характеристики оказываются неэффективными. Они не позволяют осуществить целостный теоретический подход, поскольку базируются на произвольно-конвенциональном и упрощенном эклектическо-номотетическом подходе, описывающем психические расстройства без учета индивидуальных характеристик и психологической истории личности.
При таком подходе в клинической практике, особенно при терапии непсихогенно обусловленных психических расстройств, она ограничивается использованием психофармакологических препаратов, что разрушает как комплексность терапевтических усилий, так и систему оценки ее эффективности — последняя сводится лишь к фиксации снижения выраженности тех или иных синдромальных проявлений психического расстройства. В свою очередь, это ведет к чрезвычайно широкому и безальтернативному использованию при оценке эффективности терапии критериев доказательности, получаемых исключительно на основании тех рандомизированных научных исследований, которые касаются психофармакологических препаратов.
Сегодня исследовательский дизайн сосредоточен на методах симптоматического улучшения, осуществляемых посредством проведения рандомизированных контролируемых испытаний (РКИ). В то же время значимость самих показателей эффективности, полученных на основании РКИ, не ранжирована и даже внятно не определена [13].
Простой обзор литературы легко обнаруживает существенное количественное превалирование рандомизированных испытаний, исследующих эффективность фармакологических вмешательств, — над исследованиями нефармакологических вмешательств [14].
Правомочен вопрос: должны ли мы полагаться исключительно на статистический анализ числовых данных, как это делается при проведении рандомизированных контролируемых клинических испытаний (РКИ) [15]? Возможно ли увеличение удельного веса психосоциальных систематических эмпирических исследований, имеющих отношение к клинической практике, в которой наряду с применением медикаментозной терапии используются также психологические интервенции [16–17]?
ОБСУЖДЕНИЕ
Основные критические замечания в отношении результатов использования в психиатрии РКИ и иных методов доказательной медицины концентрируются вокруг трех основных ее изъянов:
1) избыточной зависимости от экспериментально-биологического (генетического, фармакологического и т.д.) эмпиризма [18], который, в отличие от теоретических подходов, раскрывающих существенные связи действительности, отражает более поверхностный уровень зависимостей;
2) некорректного понимания самого термина «доказательство» [19];
3) сомнительности представлений о том, что основные положения доказательной медицины являются «единственно правильными» [20].
Необходимо отметить, что отечественные психиатры, вставшие на путь доказательной медицины, во многих случаях трактуют подход, базирующийся исключительно на данных высококачественных РКИ, предельно узко и жестко, к тому же рассматривая его в качестве безальтернативного. Согласно этому подходу, выявленные общие закономерности, характерные для узкой когорты специально отобранных пациентов, декларируются как аксиома для целого спектра психических расстройств, без учета индивидуальных различий пациентов. В итоге основными в системе доказательной медицины оказываются статистические методы [21]. При этом игнорируется тот факт, что установление статистически определяемой усредненной вероятности — это научно-статистический, но не научно-системный подход [22], и что улучшение статистических процедур вряд ли способно, во-первых, решить проблему более полного понимания сущности психических расстройств и, во-вторых (что не менее важно), улучшить результаты лечения конкретного пациента [23].
К сказанному необходимо добавить, что последовательные сторонники «доказательности», по сути, отрицают ценность авторской экспертизы как важного источника релевантных знаний. При этом вне рамок рассмотрения остаются как экспертное мнение (основанное на клиническом мышлении и личном профессиональном опыте врача), так и особенности индивидуального адаптационно-компенсаторного потенциала конкретного больного. В частности, описательные обзоры, отражающие личную позицию авторов публикации по конкретной проблеме, адепты доказательной медицины оценивают как «низкосортные», противопоставляя им систематизированные обзоры как результаты серьезных научных исследований [24]. Как нетрудно заметить, перед нами — не что иное, как весьма вульгарная и далекая от научности попытка «ранжировать» совершенно разные жанры научных исследований, каждый из которых обладает собственным набором «предельных качеств», заложенных в самом исследовательском алгоритме.
Таким образом в сознание многих врачей (не только психиатров) внедряется нехитрая мысль о том, что единственно научными и по-настоящему доказательными являются лишь те данные, которые основаны на экспериментальном материале и, кроме того, густо и послойно забальзамированы математическими формулами, вероятно, гарантирующими им вечную ценность и бессмертие. Подобные настроения проникли и в среду отечественных специалистов в области психических и поведенческих расстройств — при том, что одноименный раздел ныне действующей МКБ-10 является не продуктом доказательной медицины., а компромиссной конвенцией [25].
Стоит подчеркнуть, что принцип кохрейновской доказательности1 на Западе трактуется более широко, чем среди массы российских его приверженцев. Многие западные адепты РКИ (EBM) рассматривают доказательную медицину как центрированную на личности пациента в целом, а не на фрагментарных биоэкспериментально тестируемых показателях его симптоматики. В рамках этого подхода доказательная медицина предстает как процесс оказания медицинской помощи, предусматривающий накопление, интерпретацию и интегрирование надежных, важных и обоснованно применимых доказательств, направленных на улучшение качества клинических решений, касающихся терапии конкретного пациента [26].
Среди ряда западных, а также «умеренных» российских сторонников кохрейновской доказательности утвердилось представление о необходимости — как при проведении РКИ, так и в процессе аналитической обработки их данных, — обязательного учета целого ряда факторов, заведомо ограничивающих релевантность методов доказательной медицины и делающих необходимыми дополнительный контроль и перепроверку результатов, полученных посредством РКИ (EBM). Речь идет о следующих факторах:
- Разрыв между показателями эффективности и результативности терапии (efficacy — effectiveness gap), остающийся ахиллесовой пятой академических подходов, ориентированных на доказательные исследования [27]. Имеются в виду различия между пользой лекарственного вмешательства в моделируемых условиях (РКИ) — и в клинической действительности [22]. Такая ситуация ставит под сомнение безоговорочность результатов проводимых РКИ, свидетельствующих об эффективности тех или иных препаратов [28].
- Невозможность универсальным способом установить прямую связь индивидуального подхода с медианным характером данных РКИ [22]. Это приводит к ограниченной полезности достоверных результатов РКИ для отдельных пациентов [29], так как в данных исследованиях не учитывается то обстоятельство, что «статистические результаты, полученные в рандомизированных контролируемых исследованиях (РКИ), систематических обзорах и метаанализах, малопригодны для принятия решений в отношении отдельных клинических случаев, поскольку дают лишь вероятностный ответ на поставленные вопросы и мало учитывают индивидуальные особенности пациентов» [30]. Даже если оставить в стороне вопрос о потенциальных диагностических погрешностях РКИ, представляется вполне очевидным, что РКИ, оперируя средними показателями результатов в группе, не дают ответа на вопросы относительно лечения отдельных пациентов [29]. Существующие инструменты терапевтического выбора с привлечением данных РКИ (оценка мощности выборки, профиля соотношения пользы и рисков, характеристики неблагоприятных исходов в экспериментальной и контрольной группах и т. п.) не позволяют прогнозировать с высокой долей вероятности фактическое воздействие лечения на конкретного пациента, который не является гипотетическим «средним человеком» (average person). Иными словами, выявленные в рандомизированных исследованиях закономерности общего характера (эффективность конкретного препарата при определенных психических состояниях) не могут восприниматься как аксиома для частного (индивидуального) случая (конкретного пациента). Не случайно доказательную медицину предлагается считать вариантом стратегии выживания вида, в то время как клиническую практику — стратегией выживания индивида [31]. Важно также подчеркнуть, что оценка результатов РКИ без учета условности конвенциональных диагностических разграничений ведет к необоснованной абсолютизации и избыточной обобщаемости выводов относительно эффективности отдельных терапевтических вмешательств в отношении широкого круга психических расстройств. Наконец, в ходе РКИ изучается «идеальный пациент», удельный вес которых в популяции не превышает 5–10%. В то же время результаты, полученные на основании изучения узкой и клинически рафинированной группы состояний, в дальнейшем экстраполируются на всех пациентов и выступают в роли обоснования стандартизации лечения широкой группы состояний, причем без учета индивидуальных особенностей пациента. При этом усредненные показатели эффективности и переносимости, полученные в ходе доказательных исследованиях, при лечении конкретного пациента могут оказаться полезными, индифферентными или даже нанести ему вред.
- Методологическая невозможность бесконфликтного (незаинтересованного) использования доказательной доктрины в психиатрической практике [8, 32–33]. Данное обстоятельство обусловлено тем, что вследствие влияния фармацевтических компаний на результаты клинических испытаний и несмотря на целый ряд мер противодействия этому воздействию, полностью исключить значимость этого фактора невозможно [34]. Широко распространена практика, когда доказательства, подтверждающие эффективность прежних терапевтических технологий, практикующими врачами — под непосредственным воздействием фармакологических фирм — замалчиваются, в то время как назначение новых и более дорогих методов терапии — напротив, активно поощряется [14]. Как отмечают в этой связи S. Every-Palmer, J. Howick [28], сложившаяся практика такова, что наиболее авторитетные эксперты (opinion leaders) доказательности проводимых исследований одновременно являются оплачиваемыми специалистами маркетинговых отделов фармацевтических компаний. Очевидный конфликт интересов не позволяет воспринимать их заключения как соответствующие требованиям научной объективности. Более того, даже клинические рекомендации, основанные на индивидуальных полномочиях некоторых исследователей, прямо или завуалированно связанных с фармфирмами, не могут быть свободны от подозрений в ангажированности. Известно также, что существует много непрямых способов влияния фармацевтических компаний на процесс терапевтического выбора. Эти проблемы качественного анализа результатов исследования до сих пор не имеют удовлетворительного решения.
- Маловероятность (а в реальности — невозможность) в медицинской практике, в том числе при проведении «доказательных» исследований, абсолютного нивелирования личностной составляющей врача (его «харизмы»), аккумулирующей его индивидуальное образование и врачебный опыт, его эмпатию и интуитивную обоснованность его суждений.
Как отмечают М.Л. Зобин и Н.В. Устинова [22], перечисленные факторы затрудняют унификацию терапевтического выбора исключительно на основе данных, полученных в ходе РКИ. Однако, это не исключает возможность рассмотрения проблемы взаимоотношений доказательной медицины и психиатрической практики в философских категориях «общего» и «особенного», находящихся в диалектическом взаимодействии.
Представляется, что тотальное и доминирующее использование принципов доказательной медицины является недостаточным в контексте биопсихосоциального диагностического подхода, включающего полифоническое (многовекторное) представление о критериях терапевтической эффективности. А именно дифференцированное рассмотрение клинического, психологического и социального статуса пациента. «Рафинированные» постулаты т. н. доказательной медицины далеко не всегда могут быть использованы как средство определения наиболее эффективной модели терапевтического вмешательства [2]. Необходимость дозированного использования доказательной медицины возникает также при оценке психосоциальных и «клиентцентрированных» вмешательств, для которых обязательным является максимальный учет факторов экзистенциальной природы, по определению не поддающихся описанию посредством РКИ.
Помимо этого, попытки определения доказательной эффективности различных методов психотерапии также выглядят проблематичными. Там же, где методы доказательной медицины, — вопреки и научному, и попросту здравому смыслу — все же рассматриваются в качестве единственного метода, применяемого для определения степени эффективности немедикаментозных (в частности — психотерапевтических и социотерапевтических) интервенций и организационно-реабилитационных мероприятий, эти методы нередко оказываются не просто бесполезными, но даже вредными. Здесь в очередной раз приходится напомнить о том, что основоположники доказательной концепции никогда не заявляли об уникальности и безальтернативности их метода во всех без исключения диагностических и терапевтических случаях.
Всё, сказанное выше, не отменяет того факта, что у доказательной медицины есть свои сильные стороны и что изначально ей отводилась роль не разрушителя традиционной парадигмы («кукушонка», выталкивающего из гнезда конкурентов), но универсального помощника в расширении клинического опыта и принятии обоснованных терапевтических решений [35]. То есть таких решений, которые, во-первых, опираются на индивидуальный опыт врача и, во-вторых, учитывают данные, полученные благодаря анализу больших массивов разнообразной клинической информации. Методы доказательной медицины представляются эффективными прежде всего в плане определения терапии биологически обусловленных компонентов психического страдания (включая выбор медикаментов). Именно такой взгляд на сущность и предназначение доказательной медицины соответствует стремлению «клиницистов к получению более детализированной информации о выборе терапевтической тактики в повседневной клинической практике» [30].
Помимо этого, следует особо подчеркнуть, что альтернативный доказательному, субъективно-экспертный (индивидуально-врачебный) подход также представляется уязвимым и ни в коей мере не должен претендовать на статус единственно эффективного. Слабые стороны такого подхода заключаются в следующем:
- Удовлетворительного решения проблемы включения субъективных характеристик (основанных на восприятии клиницистом внешних данных и личных пожеланий пациентов) в формализованный протокол по выбору клинического решения до сих пор не найдено.
- Оценка клиницистом эффективности различных методов лечения во многом определяется его аналитическими способностями, глубиной понимания методологии разных дизайнов исследования и знанием основных статистических процедур. То есть зависит от многих субъективных факторов, из которых только в конечном счете складывается искусство врача, представляющее собой в идеале разумно откалиброванную совокупность доказательств, экспертных выводов и клинического опыта [36].
- Потребности пациента также трудно систематизировать, поскольку они определяются его личными предпочтениями, индивидуальными психосоциальными характеристиками и особенностями терапевтического альянса [23]. К тому же декларируемая обязательность учета предпочтений и ценностей пациента для выбора терапии в психиатрии бывает ограничена потенциальной невозможностью адекватной оценки пациентом своего состояния в силу характера самого заболевания. К сказанному следует добавить, что упомянутое право пациента ограничивается не только его компетентностью, но и объективными причинами, связанными со сложностью интерпретации фактических данных.
И все же, несмотря на отмеченную ограниченность субъективно-экспертного (индивидуально-врачебного) метода, интегратором и проводником в процессе поиска оптимальных клинических решений и терапевтического выбора остается именно врач. С этим связано по сей день не поколебленное понимание того, что для выбора наиболее эффективного терапевтического вмешательства в психиатрии используется не формальный протокол, как рекомендуется жесткими правилами доказательной медицины, но согласованный с протоколом экспертный консенсус. Отсутствие такого согласования лишь повышает опасность профанации основных идей доказательного подхода [23]. В этих случаях терапия порой редуцируется до жесткого выполнения предписанных фармакологически акцентированных «стандартов», то есть в большинстве случаев сводится к шаблонному назначению регламентируемых препаратов, «узаконенных классификациями» в качестве единственно адекватных средств лечения конкретных клинических форм заболевания. Тем самым терапия проводится вне какой-либо связи с интегративной сущностью психического расстройства, то есть вне учета больного, а не только его болезни.
Все вышесказанное — на новом уровне понимания — возвращает нас к заявленной в начале статьи констатации кризисного состояния психиатрии, вызванного конфликтом жесткой биомедицинской модели (biomedical model), поддерживаемой фармфирмами и пока доминирующей в практической медицине, с одной стороны — и, с другой, биопсихосоциальной модели (biopsychosocial model), отстаиваемой в реальности лишь некоторыми учеными и врачами-практиками.
Как следует из рассмотренных выше фактов и обобщений, отмеченный конфликт обусловлен в большей степени субъективными, нежели объективными факторами, и должен быть как можно скорее и полнее преодолен. Дело в том, что биологизаторские подходы в отрыве от гуманитарных оказываются принципиально недостаточными для достижения конечной цели — максимально эффективной комплексной терапии психически больных и их функционального восстановления. Точно так же недостаточными оказываются и гуманитарные подходы, если их полностью «оторвать» от нейробиологической базы и операциональных критериев. В то же время ситуация, в которой находятся с одной стороны — биологизаторские, а с другой — гуманитарные подходы (опирающиеся на биопсихосоциальную парадигму), не выглядит симметричной. Первые, получая финансовую и лоббистскую поддержку со стороны фармакологических фирм, активно внедряются в жизнь. Вторые же, в силу дефицита лоббистского потенциала, находятся в состоянии нарастающей изоляции от текущей психиатрической практики, оказывающейся почти целиком ориентированной лишь на психопатологическую диагностику и внедрение сугубо психофармакологических методов лечения больных.
Промежуточно резюмируя вышесказанное, следует подчеркнуть, что две рассматриваемые стратегии невозможно «примирить» или объединить. Кроме того, они не вытекают одна из другой и не образуют иерархии. Они всегда параллельны и взаимокомплементарны. Надо лишь отдавать себе отчет в их предназначении и заботиться о том, чтобы один из указанных подходов не уничтожал другой в угоду вульгарным идеологическим упрощениям, прикрываемым ссылками (зачастую некорректными) на «авторитеты», либо коммерческим интересам фармакологических фирм.
В особенном (конкретном пациенте) отражены черты как общего (видового), так и единичного (индивидуального). Поскольку не существует ни абсолютно тождественных, ни абсолютно различных пациентов, противопоставление доказательных подходов с одной стороны и клинической практики с другой — лишено всякого смысла. [23]. Как лишены смысла и попытки провозгласить «монополизм» одного из них.
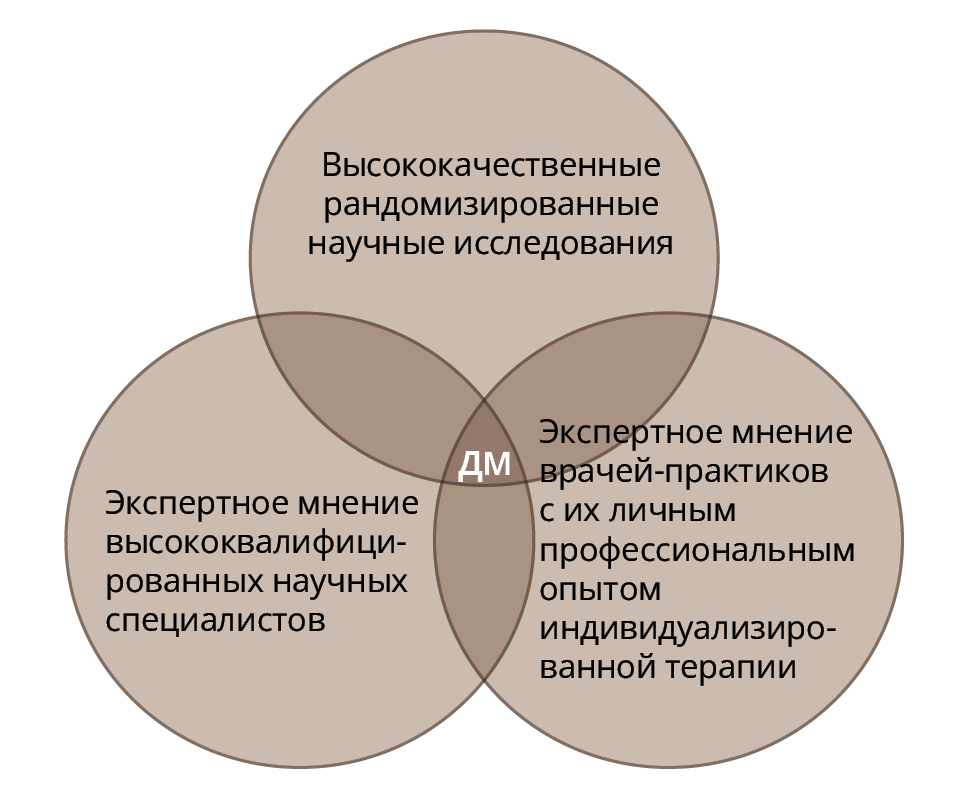
На этом фоне все более явственным становится представление о том, что доказательность в медицине, должна — чтобы приносить исключительно пользу — включать в себя три обязательные взаимопересекающиеся составляющие (рис. 1).
Рис. 1 Схема «триады» доказательной медицины.
Как видно, обоснование доказательности в медицине связано с необходимостью учета данных:
а) высококачественных рандомизированных научных исследований;
б) экспертного мнения высококвалифицированных научных специалистов (здесь следует отметить, что методологическая ошибка узко понимаемого принципа кохрейновской доказательности состоит в том, что компетенции и экспертность конкретных специалистов неуловимым образом исключаются из самой системы «доказательной медицины»);
в) экспертного мнения врачей-практиков, опыт которых позволяет видеть и учитывать при проведении терапии индивидуальный адаптационно-компенсаторный потенциал пациентов.
В связи с этим перспективно скорейшее налаживание исследований, включающих взаимовыгодное «сотрудничество» этих трех компонентов доказательности, что, в силу учета в этом случае не только биологических механизмов развития заболевания, может явиться базой для развития биопсихосоциального понимания природы психических расстройств, холистической диагностической их оценки и разработки комплексных терапевтических мероприятий.
ЗАКЛЮЧЕНИЕ
Современная медицина, как мы уже подчеркивали ранее [37], во многом стремится приблизиться к точным наукам, однако все равно никогда одной из них не станет. Дело в том, что экспертные суждения врача (как ученого, так и практика), основанные на его индивидуальном опыте и его личности, а равно на знании им особенностей личности конкретного больного, — всегда имели и будут иметь важное значение для эффективного лечения, являющегося, в свою очередь, главной целью медицины и как науки, и как практической отрасли. При этом следует особо подчеркнуть, что в области психиатрии принципы доказательной медицины, претендующие на точность, в наибольшей степени (по сравнению с другими медицинскими специальностями) оказываются далекими от сложносоставной сущности исследуемых расстройств, а значит, и от права рассматриваться в качестве монопольного подхода при оценке эффективности терапии.
Узко понимаемая доказательная медицина не эквивалентна доказательности в медицине. В настоящее время налицо полярность представлений об использовании результатов РКИ в практике здравоохранения. Перекос в сторону исключительно принципов доказательной медицины приобретает в наших условиях еще одну негативную сторону, когда под флагом абсолютизации «доказательности» происходит «оптимизация» терапии и организации медицинской помощи. Это приводит не только к уменьшению доступности широкой палитры специализированной медицинской, в том числе психиатрической, помощи, но и к ухудшению ее качества (в связи с практическим сведением терапии к использованию только психофармакологических препаратов). По факту происходит деклиницизация психиатрии.
Необходимо конструктивное сближение обеих позиций. С одной стороны, нельзя не признать, что клиницист, не использующий результаты РКИ, подобен путешественнику без компаса и карты. Однако, с другой стороны, также ясно, что врач, слепо следующий «доказательным» стандартам и не имеющий собственного клинического опыта, не учитывающий индивидуальные особенности пациента, похож на путешественника, хотя и с компасом, но в зоне магнитной аномалии. В силу сказанного, с одинаковой силой настораживают как врачи, опирающиеся только на свой личный опыт и здравый смысл (экспертное мнение), так и врачи, лечащие исключительно «по написанному» в метааналитических обзорах (высококачественных научных исследованиях): даже регулярно читая самые современные систематические обзоры (являющиеся ultimo ratio, с точки зрения адептов доказательности), именно врач, как справедливо замечает Триша Гринхальх [38], «должен решить, как этот количественный результат, значимый или незначимый, повлияет на лечение его пациента». И хотя методы доказательной медицины при оценке эффективности психотерапии сопровождаются крайне усложнннным протоколом РКИ (и думается, по этическим и прагматическим соображениям вовсе исключают использование двойного слепого метода), они не отменяют самой «универсально-доказательной» концепции, ориентированной на «стопроцентную» воспроизводимость результатов.
Разговор о перспективах «снятия» искусственного в своей основе противостояния и конфликта с одной стороны — доказательной парадигмы оценок эффективности диагностики и терапии, а с другой — и экспертно-ориентированной парадигмы, а также о необходимости скорейшего налаживания их взаимовыгодного «сотрудничества» хотелось бы завершить философско-обобщающим высказыванием Ю.А. Александровского [39], раскрывающим взаимокомплементарный «солидаризм» всего живого, включая научное описание и понимание этого живого: «Эволюционное многовековое объединение живых клеток, формирование простейших, а потом и сложных организмов животных и человека, несмотря на временные ситуационные противостояния, являются жизненной необходимостью процесса взаимодействия. С учетом этого можно думать о необходимости создания и в биологии, и в социологии единой общей теории объединения и развития». Сказанное представляется чрезвычайно актуальным и акцентирующим наше внимание на необходимости скорейшей разработки полноценной теории эволюционной психиатрии и интеграционной методологии в целях синтеза биологической психиатрии (как естественнонаучной дисциплины) и психосоциальной психиатрии (как в значительной степени гуманитарной науки), без чего невозможен успех комплексных терапевтических усилий. В этом случае принцип доказательности, при умеренно критическом к нему отношении, может стать валидным при проведении научных изысканий всех типов.
Развивая вышесказанное, следует согласиться с утверждением Д.А. Затейщикова [40] о том, что поскольку вариабельность — закон жизни и не существует двух одинаковых организмов и двух людей, которые одинаково болеют, — следует переходить от медицины доказательной — к медицине персональной, так как в доказательной медицине «лечат не больного, а популяцию, т. е. снижают процент заболеваемости в популяции в целом». Особенно драматично звучит в этом контексте тема технологического обезличивания и объективистской нивелировки психологической индивидуальности душевнобольного в системе современной «доказательно-цифровой» психиатрии [41]. Указанная негативная тенденция снижает до уровня второстепенности важные, хотя и неспецифические, аспекты лечения — такие, например, как воспринимаемое пациентом качество терапевтического альянса, — при том что культура и смыслы, наполняющие этот альянс, часто играют ключевую роль в динамике характеристик психического состояния пациента [42]. В силу этого в настоящее время особенно важным становится акцент на личностно-персонализированном подходе к больному.
Таким образом, будущее за осмысленной разработкой и доказательным учетом эффективности терапевтического влияния на механизмы патогенеза психических расстройств, включающими изучение причинно- следственных связей между составляющими их биопсихосоциальными доменами. В основе выбора терапевтического вмешательства, а равно оценки его качества должен лежать личностно-центрированный персонализированный подход к больному, отвечающий биопсихосоциальным представлениям о генезе психических расстройств. В основе этого подхода — отношение к пациенту не только как к объекту (пускай и единичному), но и как к субъекту со сложным внутренним миром. Вряд ли стóит специально пояснять, что в таких областях, как психология и психиатрия (реабилитационное направление которой убедительно свидетельствует о необходимости включения, помимо психофармакологических, также психо- и социотерапевтических подходов), роль «гуманитарного компонента», помимо естественнонаучно-биологического, является в высшей степени значимой.
1 Некоммерческая организации «Кохрейновское сотрудничество» участвует в разработке руководств Всемирной организации здравоохранения. Название организации происходит от фамилии ее основателя — шотландского ученого-медика Арчибальда Кохрейна (Арчибалдьда Лемана Кокрана, 1909–1988), отстаивавшего необходимость доказательной медицины и проведения клинических испытаний и написавшего книгу «Эффективность и действенность: случайные размышления о здравоохранении» (Cochrane Archie. Effectiveness and Efficiency: Random Reflections on Health Services, 1972).
Литература
- Salone A, Di Giacinto A, Lai C, et al. The interface between neuroscience and neuro-psychoanalysis: focus on brain connectivity. Front Hum Neurosci. 2016;10:20. doi: 10.3389/fnhum.2016.00020.
- Neznanov NG, Kotsyubinsky AP, Kotsyubinsky DA. Crisis of natural-scientific and human approaches in psychiatry. V.M. Bekhterev review of psychiatry and medical psychology. 2019;(1):8–15. doi: 10.31363/2313-7053-2019-1-8-15. Russian.
- Polischouk YuI. Znachenie gumanitarnoj sostavlyayushchej v psihiatrii [The importance of the humanitarian component in psychiatry]. V.M. Bekhterev review of psychiatry and medical psychology 2006;(2):7–9. Russian.
- Polischouk YuI. Domination of the biological and neglect for the psychosocial direction in Russian psychiatry. Social and Clinical Psychiatry. 2016;26(4):71–74. Russian.
- Savenko YuS. Introduction to psychiatry. Critical psychopathology. Moscow: Logos; 2013. 448 p. Russian.
- Kholmogorova AB, Rychkova OV. 40 years of Bio-Psycho-Social model: what’s new? Social Psychology and Society. 2017;8(4):8–31. doi: 10.17759/sps.2017080402. Russian.
- Fava GA. The intellectual crisis of psychiatric research. Psychother Psychosom. 2006;75(4):202–208. doi: 10.1159/000092890.
- Ghaemi SN. The rise and fall of the biopsychosocial model. Br J Psychiatry. 2009;195(1):3–4. doi: 10.1192/bjp.bp.109.063859.
- Makushkin EV, Oskolkova SN, Fastovtsov GA. New classifications of epilepsies and seizure types created by the International League against Epilepsy. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2017;117(7):107–111. doi: 10.17116/jnevro201711771107-111. Russian.
- Makushkin EV, Oskolkova SN, Fastovtsov GA. Psychiatry of the future: multidimensionality of the problems of modern psychiatry and development of classification systems. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2017;117(8):118–123. doi: 10.17116/jnevro201711781118-123. Russian.
- Mendelevich VD. Fake-diagnoses in psychiatric classifications. Neurology Bulletin. 2018;L(4):15–18. doi: 10.17816/nb14127. Russian.
- Nuller YL. Paradigm shift in psychiatry. V.M. Bekhterev review of psychiatry and medical psychology. 1992;1:13–19. Russian.
- Kelly MP, Heath I, Howick J, Greenhalgh T. The importance of values in evidence-based medicine. BMC Med Ethics. 2015;16(1):69. doi: 10.1186/s12910-015-0063-3.
- Bauer MS. How solid is the evidence for the efficacy of mood stabilizers in bipolar disorder? Essent Psychopharmacol. 2005;6(6):301–318.
- Feinstein AR. Meta-analysis: statistical alchemy for the 21st century. J Clin Epidemiol. 1995;48(1):71–79. doi: 10.1016/0895-4356(94)00110-c.
- Barnish MS, Turner S. The value of pragmatic and observational studies in health care and public health. Pragmat Obs Res. 2017;8:49–55. doi: 10.2147/POR.S137701.
- Tonelli MR. Integrating evidence into clinical practice: an alternative to evidence-based approaches. J Eval Clin Pract. 2006;12(3):248–256. doi: 10.1111/j.1365-2753.2004.00551.x.
- Webb WM. Rationalism, empiricism, and evidence-based medicine: a call for a new galenic synthesis. Medicines (Basel). 2018;5(2):40. doi: 10.3390/medicines5020040.
- Möller HJ. How close is evidence to truth in evidence-based treatment of mental disorders? Eur Arch Psychiatry Clin Neurosci. 2012;262(4):277–289. doi: 10.1007/s00406-011-0273-8.
- So much more to know. Science. 2005;309(5731):78–102. doi: 10.1126/science.309.5731.78b.
- Klyushin DA, Petunin YuI. Evidence-based medicine. Application of statistical methods. Moscow: Dialectics; 2017. 316 p. Russian.
- Fava GA. Evidence-based medicine was bound to fail: a report to Alvan Feinstein. J Clin Epidemiol. 2017;84:3–7. doi: 10.1016/j.jclinepi.2017.01.012.
- Zobin ML, Ustinova NV. Evidence-based medicine and psychiatric practice: trial of clinical methodological audit. Neurology Bulletin. 2018;L(4):5–14. doi: 10.17816/nb14124. Russian.
- Hickey DS, Hickey A, Noriega LA. The failure of evidence-based medicine? European Journal for Person Centered Healthcare. 2013;1(1):69–79. doi: 10.5750/ejpch.v1i1.636.
- Gilburd OA. Evidence psychiatry: fact or fake? Neurology Bulletin. 2018;L(4):23–25. doi: 10.17816/nb14133. Russian.
- McKibbon KA. Evidence-based practice. Bull Med Libr Assoc. 1998;86(3):396–401.
- Kennedy-Martin T, Curtis S, Faries D, et al. A literature review on the representativeness of randomized controlled trial samples and implications for the external validity of trial results. Trials. 2015;16:495. doi: 10.1186/s13063-015-1023-4.
- Every-Palmer S, Howick J. How evidence-based medicine is failing due to biased trials and selective publication. J Eval Clin Pract. 2014;20(6):908–914. doi: 10.1111/jep.12147.
- Feinstein AR, Horwitz RI. Problems in the “evidence” of “evidence-based medicine”. Am J Med. 1997;103(6):529–535. doi: 10.1016/s0002-9343(97)00244-1.
- Shmukler AB. Personalized approach to managing patients with schizophrenia // Social and Clinical Psychiatry. 2022;32(2):49–58 Russian.
- Zorin NA. “Harness not a horse in the same cart as a tender doe” (A reply to S.N. Ghaemi. The case for, and against, evidence-based psychiatry. Acta Psychiatr Scand. 2009 Apr;119(4):249–51). Medical Technologies. Assessment and Choice. 2012;(4):85–90. Russian.
- Shmukler AB. Dokazatel’nye issledovaniya v psihiatrii: analiz prakticheskoj znachimosti [Evidence-based research in psychiatry: analysis of practical significance]. Zhurnal Psikhiatriya i Psikhofarmakoterapiya im. P.B. Gannushkina. 2012;14(5):4–13. Russian.
- Gomory T. The Limits of evidence based medicine and its application to mental health evidence-based practice. (Part one). Ethical Human Psychology and Psychiatry. 2013;15(1):1–34. doi: 10.1891/1559-4343.15.1.18.
- Lexchin J, Bero LA, Djulbegovic B, Clark O. Pharmaceutical industry sponsorship and research outcome and quality: systematic review. BMJ. 2003;326(7400):1167–1170. doi: 10.1136/bmj.326.7400.1167.
- Haynes RB. What kind of evidence is it that evidence-based medicine advocates want health care providers and consumers to pay attention to? BMC Health Serv Res. 2002;2:3. doi: 10.1186/1472-6963-2-3.
- Nasrallah H. 3 types of ‘EBM’: Which do you practice? Current Psychiatry. 2007;6(4):15–16.
- Kotsyubinskii AP, Kotsyubinskii DA. “Kamo gryadeshi”, otechestvennaya psihiatriya? [“Where are you coming” (Quo vadis) domestic psychiatry?”] Nezavisimyi psikhiatricheskii zhurnal. 2022;(3):19–25. Russian.
- Grinkhal’kh T. Fundamentals of evidence-based medicine. 4th ed., revised and expanded. Moscow: GEOTAR-Media; 2019. 336 p. Russian.
- Alexandrovsky YA. Hypothetically virtual approaches to the analysis of the mechanisms of neuropsychic activity. V.M. Bekhterev review of psychiatry and medical psychology. 2019;(4–2):3–13. doi: 10.31363/2313-7053-2019-4-2-3-13. Russian.
- Personalized Medicine — Traditions and Innovations [Internet]. Moscow: Polyclinic No. 1 of the Administrative Department of the President of the Russian Federation; 2012 [cited 2018 October 10] Available from: https://vipmed. ru/sobytie/konferenciya-personificirovannaya-medicina-tradicii-iinnovacii. Russian.
- Samokhvalov VP. Psychiatry Hermeneutics. Moscow: Publishing House “Medical Information Agency”; 2022. 416 p. Russian.
- Thomas P, Bracken P., Timimi S. The anomalies of evidence-based medicine in psychiatry: time to rethink the basis of mental health practice. Mental Health Review Journal 2012;17(3):152–162. doi: 10.1108/13619321211287265.
Информация об авторах
Метрики
Просмотров
Всего: 56
В прошлом месяце: 16
В текущем месяце: 20
Скачиваний
Всего: 10
В прошлом месяце: 3
В текущем месяце: 2