Как отмечает В.И. Лубовский, количество детей с нарушениями развития велико, и, к сожалению, обнаруживается тенденция к некоторому его увеличению. При этом не все дети получают специальную коррекционно-педагогическую помощь [Лубовский , 2012]. В то же время наличие у ребенка патологии психического онтогенеза при отсутствии возможности получения квалифицированной психолого-педагогической помощи с большой долей вероятности может привести к возникновению у него школьной дезадаптации [Леонова, 2014]. Знание особенностей и возможностей детей с недостатками развития дает педагогу и школьному психологу средства для коррекции недостатков в условиях обычной школы и помогает избежать тех непоправимых ошибок в определении пути обучения ребенка, которые иногда губительно сказываются на всей его жизни [Лубовский , 2012], т. е. приводят в будущем к его социальнопсихологической дезадаптации.
При этом важно учитывать, что среди условий эффективной психокоррекции на первый план выходят ее системный комплексный характер и учет общей структуры нарушенного развития [Басилова, 2013].
Причинами нарушений психического развития могут являться как биологические, так и социально-психологические факторы. Среди биологических причин психического дизонтогенеза особую роль занимает нервно-психическая патология [Зверева, 2012]. Характер протекания психофизиологических процессов развития ребенка в пренатальный, интранатальный и постнатальный периоды определяет особенности дальнейшего формирования операционных умственных и речевых навыков (обобщение, классификация, анализ, синтез и т. д.) [Казакова, 2013].
Изучение особенностей психического онтогенеза детей с различными нервнопсихическими расстройствами позволяет выявить клинико-психологическую структуру, механизмы соответствующего типа дизонтогенеза, определить «мишени» необходимого в данном случае психолого-педагогического воздействия и, как следствие, предупредить или уменьшить проявления социально-психологической дезадаптации больных детей.
Неэпилептические пароксизмальные расстройства у детей и подростков - большая группа заболеваний, характеризующаяся относительно внезапно возникающим нарушением сознания и/или разнообразными двигательными, эмоциональнопсихическими, вегетативными проявлениями. Неэпилептические пароксизмальные расстройства сознания составляют около 25 % среди всех пароксизмальных расстройств сознания у детей [Гузева].
В настоящий момент активно изучается вопрос о нарушениях психического онтогенеза детей, страдающих эпилептическими пароксизмальными состояниями [Алехин, 2013]. В научных работах отечественных и зарубежных авторов сообщается о нарушениях как когнитивных функций (активное внимание, память, мышление, речь), так и поведения у детей с эпилепсией.
Менее исследованы особенности психического развития детей с пароксизмальными состояниями неэпилептической природы. Такие пароксизмальные состояния оцениваются прогностически более благоприятно, чем эпилептические. Считается, что воздействие их на головной мозг сводится, в основном, к гипоксии. Тем не менее длительное воздействие гипоксии на головной мозг может вызвать значительные изменения в мозговых структурах, вплоть до формирования эпилептических очагов и вторичного появления судорожных приступов [Благосклонова, 2006].
Исследования Ellenberg et al. (1978), Verity et al. (1998) показали, что развитие детей с фебрильными судорогами в анамнезе в будущем не отличается от развития сверстников, не страдавших данной нервно-психической патологией [Ellenberg, 1978; Verity, 1998]. Deborah G. Hirtz (1997), Shinnar S., Glauser T.A. (2002) утверждают, что простые непродолжительные фебрильно провоцируемые приступы не приводят к поражению головного мозга и нарушениям психомоторного развития ребенка в будущем [Deborah, 1997; Shinnar, 2002].
Однако у больных со сложными фебрильными судорогами Theodore et al. (2003) предполагают возможное нарушение психического развития [Theodore, 2003]. Wong et al. (2002), Tarkka et al. (2003), Cendes (2004), Ying-Chao Chang et al. (2008) отмечают, что длительные и повторяющиеся фебрильные судороги при соответствующей генетической патологии могут приводить к атрофическому поражению гиппокампа и мозговой дисфункции, проявляющейся снижением долгосрочной памяти и эпилептизации [Cendes, 2004; Febrile seizures and, 2003; Long-term Neuroplasticity Effects, 2008; Wong, 2002]. Важно отметить, что и у больных с резистентными фокальными формами эпилепсии в анамнезе нередко выявляют атипичные фебрильные приступы - до 30 % случаев [Фебрильные судороги: лекция, 2010].
Часто фебрильные судороги возникают у детей с признаками раннего органического поражения головного мозга, это способствует появлению у них выраженных двигательных расстройств, неврозоподобных состояний, синдрома минимальной мозговой дисфункции, задержки психического развития. По мнению Г.Г. Шанько и соавторов (1980), возникновение таких расстройств не только является следствием перинатального поражения нервной системы, но и обусловлено гипоксическим повреждением мозга, вызванным фебрильными судорогами, особенно протекающими на фоне тяжелой пневмонии [Благосклонова, 2006]. Это тем более вероятно, что в отличие от обычных фебрильных судорог припадки у детей с мозговыми расстройствами бывают длительны - варьируют от 10 мин до 1 часа (Niedermeyer E., 1993). На ЭЭГ таких больных часто наблюдается нарушение регулярности альфа-ритма, снижение его амплитуды, наличие билатерально синхронных вспышек альфа- и тета-волн, заостренность колебаний. Характер этих нарушений указывает на дисфункцию мезодиэнцефальных структур мозга. На этом фоне могут регистрироваться эпилептиформные изменения, часто носящие локальный характер [Благосклонова, 2006].
Результаты исследований, касающихся последствий аффективно-респираторных приступов, также неоднозначны. Так, DiMario, Burleson (1992, 1993) не обнаружили никаких существенных различий между поведенческим статусом детей с аффективнореспираторными приступами и другими детьми [DiMario, 1992; DiMario, 1993]. Однако несмотря на то, что данное расстройство рассматривается как проявление синдрома невропатии, в отдельных случаях аффективно-респираторные приступы могут быть проявлением детской эпилепсии [Жмуров, 2010] и, следовательно, сопровождаться риском нарушения психического развития.
По данным М.А. Дадиомовой и Р.М. Пратусевич (1974), при поствакциональных осложнениях пароксизмы в виде кивков, клевков, абсансов нередко сопровождаются умственной отсталостью и резистентны к терапии [Дадиомова, 1974].
Таким образом, приведенные выше данные дают основание полагать, что неэпилептические пароксизмальные состояния при определенных условиях могут осложняться нарушениями психического развития. В связи с этим одной из приоритетных задач в области детской клинической психологии является целенаправленное детальное изучение особенностей психического онтогенеза детей с неэпилептическими пароксизмами, дифференциальный анализ этих нарушений и разработка рекомендаций с целью оказания помощи больному ребенку в последующей социальной и психологической адаптации.
Нами было проведено исследование с целью выявления специфики нарушений развития психических функций у детей, имевших пароксизмальные состояния различной этиологии в анамнезе, сопоставление картин нарушения психического развития у больных с эпилептическими и неэпилептическими пароксизмами.
В ходе исследования проверялись гипотезы: 1) существуют статистически значимые различия психологической структуры нарушений психического развития у детей с церебральной органической патологией, имевших и не имевших судорожные пароксизмы в анамнезе; 2) эпилептические и неэпилептические пароксизмальные состояния сопряжены с различными количественно-качественными характеристиками патологии психических функций в детском возрасте.
Программа исследования
В исследовании приняли участие 102 ребенка в возрасте от 6 до 8 лет, 5 детей в возрасте от 9 до 10 лет и их родители (законные представители). Из принявших участие в исследовании детей 59 человек (55,14 % от общего количества респондентов) имели в анамнезе различные по этиопатогенетическому признаку пароксизмальные состояния, 12 человек (11,21 % от общего количества респондентов) - эпилептиформную активность на ЭЭГ без приступов в анамнезе. У 51 % испытуемых (от количества испытуемых с пароксизмами) в анамнезе наблюдались только эпилептические пароксизмы, у 22,4 % - только неэпилептические пароксизмы, у 22,4 % - неэпилептические пароксизмы сменились эпилептическими, у 4,1 % - эпилептические пароксизмы сменились неэпилептическими. У участвовавших в исследовании детей с неэпилептическими пароксизмальными состояниями в анамнезе отмечались фебрильные судороги, аффективно-респираторные приступы и другие психогенно обусловленные судорожные приступы, вегето-висцеральные пароксизмы, судорожный синдром новорожденного.
У 91,67 % испытуемых пароксизмальные состояния развились на фоне преморбидной церебральной органической патологии. С целью выявления нарушений психической деятельности, вызванных непосредственным действием приступов, в группу респондентов были добавлены дети без пароксизмов и эпилептиформной активности на ЭЭГ в анамнезе, но с резидуальной церебральной патологией. Данную группу составили 36 человек (33,64 % от общего числа респондентов).
С целью выявления количественно-качественных характеристик основных клинико- этиопатогенетических и социально-психолого-педагогических параметров исследования использовались клинико-биографические методы: изучение медицинской документации, анализ анамнестических сведений, наблюдение, анкетирование, «Анкета для родителей детей 5-15 лет для выявления ГРДВ (гиперактивного расстройства с дефицитом внимания) и минимальных мозговых дисфункций» (Заваденко Н.Н., 2005) [Заваденко, 2005], а также
экспериментально-психологические методы: методы нейропсихологического исследования высших психических функций у детей (Цветкова Л.С., 2002) [Цветкова, 2002], диагностический комплекс «Прогноз и профилактика проблем обучения в школе» (Ясюкова Л.А., 2002) [Ясюкова, 2002].
Статистический анализ проведен с помощью компьютерной программы анализа статистических данных SPSS.
Результаты и их интерпретация
В процессе исследования нами был проведен сравнительный анализ психологической структуры нарушения (несформированности) высших психических функций у детей с резидуальной или текущей мозговой патологией, сопровождающейся и не сопровождающейся пароксизмальными состояниями в анамнезе.
Анализ результатов проведенного нейропсихологического исследования показал, что у 62,69 % испытуемых, имевших в анамнезе пароксизмальные состояния различной
этиологии, отмечается определенное соотношение состояний функций динамического и регуляторного праксиса: показатели несформированности (дефицитарности) динамического праксиса выше, чем регуляторного праксиса; у 19,40 % испытуемых состояния указанных функций идентичны по количественным показателям, у 17,91 % - несформированность (дефицитарность) динамического праксиса ниже, чем регуляторного.
У испытуемых, не имевших в анамнезе пароксизмальных состояний, картина соотношения в состояниях указанных функций имеет противоположный характер. У 68 % испытуемых, не имевших пароксизмальных состояний в анамнезе, симптом преобладания нарушений динамического праксиса над нарушениями регуляторного праксиса не отмечается (рис. 1).
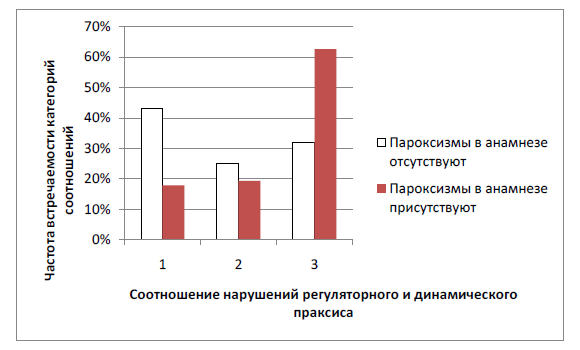
Рис. 1. Соотношение нарушений регуляторного и динамического праксиса у детей с церебральной органической патологией, имевших и не имевших в анамнезе судорожные пароксизмы: 1 - нарушение (несформированность) регуляторного праксиса превосходит нарушение (несформированность) динамического праксиса; 2 - состояния регуляторного и динамического праксиса идентичны по количественным показателям; 3 - нарушение (несформированность) динамического праксиса превосходит нарушение (несформированность) регуляторного праксиса; различия частот, в зависимости от наличия пароксизмов, статистически значимы (p<0,01) в категориях 1 и 3 по критерию хи-квадрат
Следует отметить, что данный симптом наблюдался нами у испытуемых с однократным пароксизмальным состоянием неуточненного генеза, с однократной эпилептической реакцией в анамнезе, с приступами фебрильных судорог и с аффективно- провоцируемыми пароксизмами в анамнезе, с эпилептиформной активностью на ЭЭГ (без приступов), с однократным судорожным приступом невротического генеза, с однократным синкопальным состоянием.
Полученные в результате исследований данные позволяют предположить, что у детей с пароксизмальными состояниями в анамнезе либо нарушается иерархический порядок созревания префронтальных и премоторных зон лобных отделов коры больших полушарий головного мозга, и ослабление динамического фактора служит основой для возникновения судорожных пароксизмов, либо ослабление динамического фактора является ответной реакцией головного мозга ребенка на действие указанной категории приступов.
Дисперсионный анализ также показал наличие статистически значимых связей между пароксизмальными состояниями и повышенной истощаемостью психической деятельности экзогенно-органического генеза, связанной с церебрастенической симптоматикой (F=3,635; p=0,031) (рис. 2).
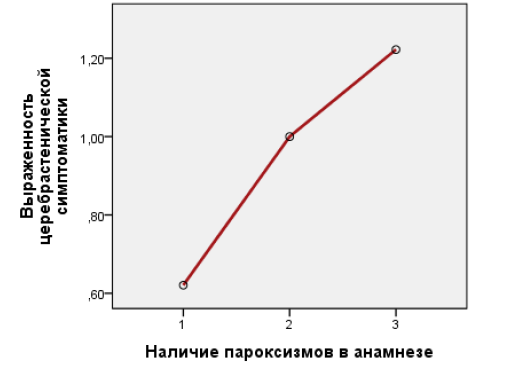
Рис. 2. Выраженность церебрастенической симптоматики у детей с церебральной органической патологией, имевших и не имевших в анамнезе судорожные пароксизмы: 1 - пароксизмы отсутствовали в анамнезе; 2 - пароксизмы присутствовали в анамнезе, но сменились ремиссией; 3 - пароксизмы присутствуют в настоящий момент; по оси Y - чем выше числовое значение, тем выше уровень патологии
Дисперсионный анализ значений по шкале «Наличие пароксизмальных состояний в анамнезе», сокращенной на основе частотного анализа, показал, что пароксизмы сопровождаются нарушением кинестетического праксиса (F=5,569; p=0,020), тенденцией снижения динамического праксиса (F=3,913; p=0,051) и усилением повышенной истощаемости психической деятельности экзогенно-органического генеза, связанной с церебрастенической симптоматикой (F=6,444; p=0,013).
Отметим, что в данном случае результаты исследования в группе детей с пароксизмами в анамнезе сопоставлялись с результатами исследования в группе детей без пароксизмов в анамнезе, но с резидуальной церебральной органической патологией. Следовательно, можно предположить, что судорожные пароксимы значительно усугубляют повышенную истощаемость психической деятельности и способствуют формированию патологии двигательной сферы (в первую очередь, кинестетической и динамической диспраксий).
Поскольку, согласно концепции, принятой в отечественной специальной психологии и дефектологии, основными клинико-психопатологическими критериями, отражающими патогенетические механизмы задержки психического развития, являются инфантилизм (замедленное созревание, главным образом эмоционально-волевой сферы) и нейродинамические расстройства (снижение тонуса и подвижности психических процессов, стойкая длительная церебрастения), тормозящие развитие познавательной деятельности [Лубовский , 2012], постольку можно предположить, что судорожные пароксизмы у детей с преморбидной церебральной органической недостаточностью приводят к усугублению отставания в психическом развитии.
По нашим данным, у детей с церебральной органической патологией (имевших и не имевших в анамнезе пароксизмальные состояния) в 97,14 % случаев отмечается патология памяти. У детей с судорожными пароксизмами в анамнезе этот показатель равен 97,18 %, у детей без пароксизмов в анамнезе - 97,6 % (рис. 3).
Таким образом, можно предположить, что нарушения памяти у детей с пароксизмальными состояниями могут возникать как вследствие пароксизмов, так и вследствие преморбидной церебральной органической патологии.
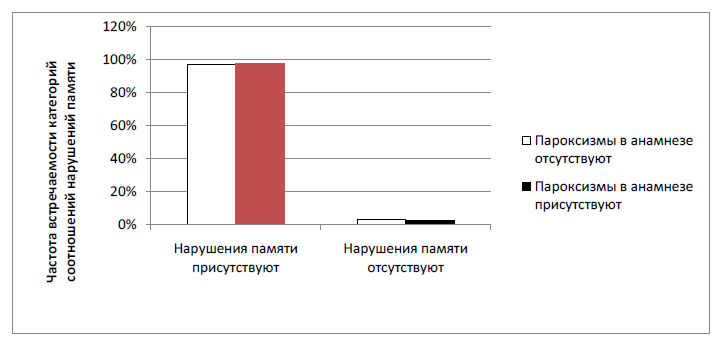
Рис. 3. Недифференцированные нарушения памяти у детей с церебральной органической патологией, имевших и не имевших в анамнезе судорожные пароксизмы: различия частот, в зависимости от наличия пароксизмов, статистически не значимы (p~1) по критерию хи-квадрат
Так, раннее начало сопровождается нарушениями кратковременной речевой памяти (F=5,312; p=0,003), а значительное количество пароксизмов в истории болезни у детей сопряжено с выраженными нарушениями кратковременной зрительной памяти (F=4,248; p=0,013). По данным факторного анализа нарушения зрительной памяти и модальнонеспецифические нарушения памяти имеют более выраженную значимость в структуре нарушений психического онтогенеза у детей с судорожными пароксизмами по сравнению с детьми с церебральной патологией без пароксизмов в анамнезе.
Нам представляется важным дифференциальный анализ особенностей воздействия на психическое развитие детей эпилептических и неэпилептических пароксизмальных состояний. Дисперсионный анализ показал, что неэпилептические пароксизмы в отличие от эпилептических значительно реже сочетаются с нарушениями динамического праксиса (F=5,850; p=0,020), сомато-пространственного гнозиса (F=5,898; p=0,019), оптикопространственного фактора (F=6,463; p=0,015), способности понимания логикограмматических конструкций (F=5,321; p=0,026), модально-неспецифического компонента памяти (F=9,200; p=0,004), развития зрительно-моторной координации (F=6,530; p=0,014), речевого развития (F=8,790; p=0,005), развития визуального линейного (F=5,261; p=0,027), визуального структурного (F=5,695; p=0,022), понятийного логического (F=12,748; p=0,001), понятийного речевого (F=9,955; p=0,003), понятийного образного (F=6,717; p=0,013) мышления, возникновением эмоционально-волевых нарушений (F=4,724; p=0,035), проблем поведения (F=4,639; p=0,037) и с патологией интеллекта в целом (F=7,217; p=0,010) (рис. 4).
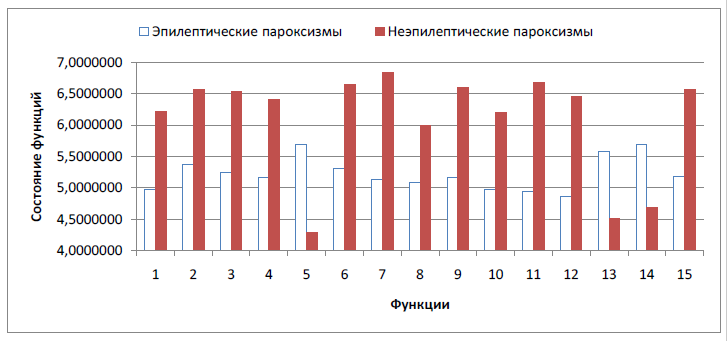
Рис. 4. Сочетание эпилептических и неэпилептических пароксизмальных состояний с нарушением развития психических функций: 1 - динамический праксис; 2 - сомато- пространственный гнозис; 3 - оптико-пространственный фактор; 4 - способность понимания логико-грамматических конструкций; 5 - модально-неспецифические нарушения памяти; 6 - зрительно-моторная координация; 7 - речевое развитие; 8 - визуальное линейное мышление; 9 - визуальное структурное мышление; 10 - понятийное логическое мышление; 11 - понятийное речевое мышление; 12 - понятийное образное мышление; 13 - эмоционально-волевые нарушения; 14 - проблемы поведения; 15 - состояние интеллекта; по оси Y - чем выше числовое значение, тем выше уровень развития функции (1, 2, 3, 4, 6, 7, 8, 9, 10, 11, 12, 15) или уровень патологии (5, 13, 14)
Следовательно, можно предположить, что неэпилептические пароксизмы обладают гораздо меньшей степенью травматического воздействия на головной мозг ребенка по сравнению с эпилептическими. Однако обращает на себя внимание отсутствие различий между эпилептическими и неэпилептическими пароксизмальными состояниями по таким параметрам, как сочетание с усугублением повышенной истощаемости психической деятельности экзогенно-органического генеза, нарушениями кинестетического праксиса и модально-специфическими нарушениями памяти (в первую очередь, слуховой и зрительной).
Анализ графиков средних значений показал, что у всех детей с неэпилептическими пароксизмальными состояниями в анамнезе, участвовавших в исследовании, отмечаются нарушения динамического праксиса (в степени - от легкой до выраженной) (рис. 5).
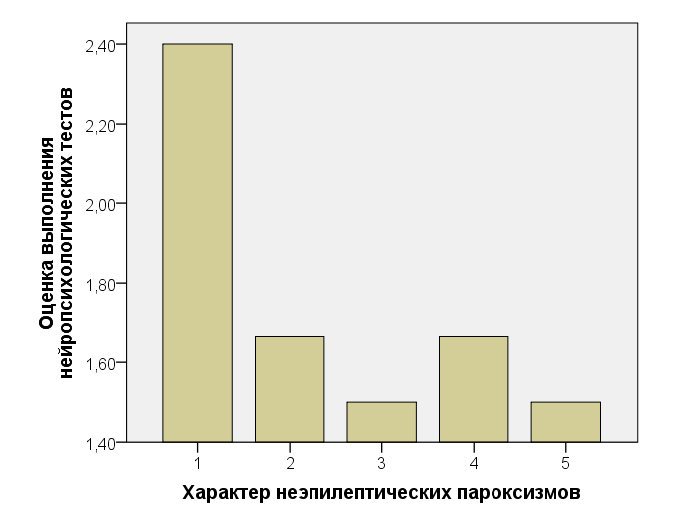
Рис. 5. Сочетание характера неэпилептических пароксизмов с нарушением динамического праксиса: 1 - аффективно-респираторные приступы; 2 - фебрильные судороги; 3 - вегето-висцеральные пароксизмы; 4 - психогенно обусловленные пароксизмы (но не аффективно-респираторные приступы); 5 - судорожный синдром новорожденного; по оси Y - чем выше балл, тем хуже выполнены тесты нейропсихологического исследования
Выводы
Таким образом, на основе анализа научной литературы было установлено, что влияние неэпилептических пароксизмальных состояний на психическое развитие детей требует дальнейших исследований. Данные анализа результатов научных исследований позволяют предположить, что при определенных обстоятельствах неэпилептические пароксизмы могут негативно влиять на психический онтогенез, как вследствие возникающей при них гипоксии головного мозга, так и в том случае, если они представляют собой дебют эпилептического процесса.
Результаты проведенного эмпирического исследования позволили сделать следующие выводы:
1. Пароксизмальные состояния вносят свой специфический вклад в картину нарушенного психического развития больного ребенка: они сопряжены с усугублением повышенной истощаемости психической деятельности экзогенно-органического генеза и с патологией функций двигательного анализатора (динамической и кинестетической диспраксиями).
2. Более выраженную значимость в структуре нарушений психического онтогенеза у детей с пароксизмальными состояниями по сравнению с детьми с церебральной патологией без пароксизмов в анамнезе имеют нарушения зрительной памяти и модальнонеспецифические нарушения памяти.
3. Неэпилептические пароксизмы в отличие от эпилептических значительно реже сочетаются с нарушениями динамического праксиса, сомато-пространственного гнозиса, оптико-пространственного фактора, способности понимания логико-грамматических конструкций, модально-неспецифического компонента памяти, развития зрительномоторной координации, речевого развития, развития визуального линейного, визуального структурного, понятийного логического, понятийного речевого, понятийного образного мышления, с возникновением эмоционально-волевых нарушений, проблем поведения и с патологией интеллекта в целом.
4. Однако эпилептические и неэпилептические пароксизмальные состояния одинаково сочетаются с усугублением повышенной истощаемости психической деятельности экзогенно-органического генеза, нарушениями кинестетического праксиса и модально-специфическими нарушениями памяти (в первую очередь, слуховой и зрительной). При неэпилептических пароксизмальных состояниях также отмечаются нарушения динамического праксиса (в степени - от легкой до выраженной).
Полученные результаты расширяют теоретические представления о структуре нарушения психического развития детей с судорожными пароксизмами различного генеза, в том числе развившимися на фоне преморбидной церебральной органической патологии. Данные результаты целесообразно использовать в процессе организации и оказания дифференцированной психологической помощи детям с указанной нервно-психической патологией.