ВВЕДЕНИЕ
Бразилия — это страна Южной Америки с уровнем дохода выше среднего согласно классификации Всемирного банка. Численность ее населения составляет около 215 миллионов жителей, а продолжительность жизни — 76 лет. Доход на душу населения — 8600 долларов, коэффициент Джини — 0,51. В 1988 г. в федеральную конституцию Бразилии была включена концепция социального обеспечения, гарантировавшая такие социальные права, как свободный доступ к образованию и медицинской помощи.
В 1988 г. создана система всеобщего охвата медико-санитарными услугами (UHC) Бразилии, которая следует трем принципам объединенной системы здравоохранения (SUS): всеобщий бесплатный доступ к медицинским услугам, равенство и исчерпывающая медицинская помощь. Согласно федеральной конституции Бразилии, право на охрану здоровья является всеобщим и гарантируется государством. До внедрения UHC только трудоустроенные лица получали медицинскую помощь, то есть 21% населения. В 1990 г. был принят закон 8080, описывающий здоровье шире, чем отсутствие заболевания, а также ставящий своей целью повышение благополучия и качества жизни и сокращение неравенства.
В 70-х и 80-х годов поступали многочисленные сообщения о плохом обращении с пациентами психиатрических больниц, что привело к закрытию данных учреждений. Несмотря на то, что психиатрическая помощь была включена в SUS в 1988 г., она осуществлялась преимущественно в соответствии с контрактом между правительством и частными психиатрическими больницами, на которые было направлено 93% всего бюджета, выделяемого на охрану психического здоровья [1].
Политика в сфере психического здоровья в Бразилии была определена главным образом после принятия Каракасской декларации в 1990 году [2] и базировалась на правах пациентов и оказании амбулаторной психиатрической помощи [1]. Однако эффективное сокращение числа психиатрических коек произошло после принятия в 2001 г. Закона о психическом здоровье № 10.216, направленного на замещение стационарной психиатрической помощи амбулаторной [3].
Цель данного исследования — получить новые данные о развитии амбулаторной психиатрической службы в Бразилии и обсудить успехи, проблемы и ограничения, связанные с внедрением положений национальной политики в сфере охраны психического здоровья.
МЕТОДЫ
Была разработана методика поиска информации на следующие темы: а) краткая информация об истории основания амбулаторной психиатрической службы в стране; б) описание главных характеристик амбулаторных службы; в) общие характеристики системы психиатрической помощи, касающиеся персонала, стоимости, финансирования, числа коек, лечения и доступности услуг; г) распространенность, бремя и доступность лечения психических расстройств в стране; д) преимущества и недостатки системы психиатрической помощи и определяющей ее политики. Поиск охватывал соответствующие исследования, документы, отчеты, правительственные базы данных и проводился с использованием национальных и международных баз данных, таких как Medline, Scielo, Google Scholar, сайт Министерства здравоохранения Бразилии и сайт Всемирной организации здравоохранения за период до 30 марта 2019 года. Статьи отбирали по актуальности и полноте информации в соответствии с вышеупомянутыми темами и включали в настоящий обзор. Поиск не был исчерпывающим, и некоторые значимые публикации могли быть пропущены.
РЕЗУЛЬТАТЫ
1. Обеспечение амбулаторной психиатрической помощью
В течение последних нескольких десятилетий происходил переход от стационарной модели психиатрической помощи к амбулаторной. Характерной чертой его стало значительное сокращение числа психиатрических больниц с 87 134 коек в 1994 г. до 25 097 коек в 2016 г. [3]. Создана программа оценки психиатрических больниц под названием Programa Nacional de Avaliação dos Serviços Hospitalares (PNASH) для анализа общего числа психиатрических коек в учреждениях системы здравоохранения и принятия мер по расторжению соглашений о публично-частном партнерстве при несоответствии психиатрических больниц определенным требованиям, касающимся: мощности больницы и числа коек, приемлемости структуры и условий больницы, при поступлении сообщений о плохом обращении с пациентами и нарушении прав человека, использования электросудорожной терапии даже у подходящих для нее пациентов. Программа была разработана для оценки удовлетворенности потребителей услугами, установления показателей эффективности услуг, внедрения стандартов качества медицинской помощи и поддержки организаторов здравоохранения.
Несмотря на то что Законом № 1631/2015 установлено идеальное число психиатрических коек, равное 0,45 на 1000 жителей [4], в период с 2005 по 2016 г. оно снизилось на 40% – с 0,22 до 0,12 на 1000 жителей, что привело к нехватке психиатрических коек в стране. В течение этого периода незначительно увеличилось число психиатрических коек в больницах общего профиля — с 570 коек в 2013 г. до 1117 коек в 2017 г. [5]. Кроме того, в разных регионах страны число психиатрических коек было неравномерным: 0,012 на 1000 жителей в северном регионе и 0,18 на 1000 жителей в южном регионе [6].
Система амбулаторной психиатрической помощи в Бразилии включает сложную психосоциальную сеть психиатрических служб (Rede de atenção psychosocial — RAPS), созданную в 2011 г. с целью профилактики и лечения психических нарушений, а также социальной интеграции людей, страдающих психическими заболеваниями и злоупотребляющих психоактивными веществами. Постановлением правительства в RAPS недавно были включены такие службы, как амбулаторные психиатрические службы, наркологические центры (Comunidades terapêuticas), психиатрические и дневные больницы [7]. Все имеющиеся психиатрические службы описаны в табл. 1 [8]. Лечением пациентов с легкими и умеренными нарушениями психического здоровья в структуре первичной медицинской помощи занимаются врачи общей практики под руководством врача-психиатра. Пациентов с умеренными и тяжелыми нарушениями психического здоровья лечат врачи-психиатры в амбулаторных учреждениях — специализированных поликлиниках, в которых работают медицинские специалисты разного профиля. Пациентов с психозами, нарушениями вследствие употребления алкоголя и психоактивных веществ, аутизмом и другими тяжелыми психическими нарушениями лечат в различных типах центров психосоциальной помощи (CAPS), которые описаны в табл. 1 [6]. Таким образом, психиатрическая служба интегрирована в систему здравоохранения страны. В психиатрические учреждения направляют из учреждений первичной медицинской помощи, при оказании первой и экстренной помощи, из больниц; также возможно самообращение.
Таблица 1. Описание учреждений, входящих в состав сети психиатрической помощи в Бразилии
|
Описание |
Количество учреждений |
|
|
CAPS-1 |
Центр психосоциальной помощи пациентам со среднетяжелыми и тяжелыми психическими нарушениями и злоупотреблением психоактивными веществами в городе с населением более 15 000. |
1069 |
|
CAPS II |
Центр психосоциальной помощи пациентам со среднетяжелыми и тяжелыми психическими нарушениями и злоупотреблением психоактивными веществами в городе с населением более 70 000. |
476 |
|
CAPS III |
Центр психосоциальной помощи пациентам со среднетяжелыми и тяжелыми психическими нарушениями и злоупотреблением психоактивными веществами в городе с населением более 150 000. Включает пять психиатрических коек. |
85 |
|
CAPS ADII |
Центр психосоциальной помощи пациентам со среднетяжелым и тяжелым злоупотреблением психоактивными веществами в городе с населением более 150 000. |
69 |
|
CAPS AD III |
Центр психосоциальной помощи, специализирующийся на злоупотреблении алкоголем и психоактивными веществами, с 8-12 стационарными койками. |
309 |
|
CAPS AD IV |
Центр психосоциальной помощи для пациентов со тяжелым злоупотреблением алкоголем и психоактивными веществами, предоставляющий круглосуточную психиатрическую помощь в городе с населением более 500 000. Количество психиатрических коек составляет от 8 до 30. |
— |
|
CAPS детский |
Специализированный центр для детей и подростков с тяжелыми психическими заболеваниями (например, аутизмом). |
201 |
|
Медицинские пансионаты для взрослых пациентов, злоупотребляющих психоавтивными веществами |
Размещение в домах профессионального ухода исключительно уязвимых лиц, употребляющих крэк и прочие психоактивные вещества, в условиях ограниченной поддержки семьи и общества. Кратковременное пребывание до шести месяцев (“Unidades de Acolhimento”) |
34 |
|
Медицинские пансионаты для детей |
Размещение в домах профессионального ухода исключительно уязвимых детей и подростков в возрасте от 12 до 18 лет, злоупотребляющих алкоголем или психоактивными веществами, в условиях ограниченной социальной поддержки (“Unidades de Acolhimento”) |
22 |
|
Дневной стационар |
Особое психиатрическое лечение определенных пациентов, недавно выписанных из стационара и требующих интенсивной помощи (до 12 часов в день). |
649 |
|
Психиатрическое отделение в многопрофильном стационаре |
Краткосрочная госпитализация лиц с острыми симптомами, риском суицида, тяжелыми нарушениями способности к самообслуживанию и агрессивным поведением. В стране имеется 233 многопрофильных стационара с 1167 психиатрическими койками. |
233 |
|
Наркологические реабилитационные центры |
(“Comunidadesterapêuticas”) Среднесрочное пребывание в домах под надзором специалистов в области помощи пациентам с алкогольной и наркотической зависимостью для восстановления и помощи в реабилитации. |
412 |
|
Специализированные общежития |
Проживание пациентов, выписанных после долгосрочного лечения в психиатрических клиниках, в условиях минимальной поддержки семьи или ее отсутствия. Два специалиста по уходу за пациентами с психическими расстройствами осуществляют надзор за проживающими (до восьми человек). |
3470 |
|
Психиатрический стационар |
Специализированные психиатрические стационары, оказывающие медицинскую помощь помимо многопрофильных больниц (примерно 25 000 коек) |
167 |
|
Амбулаторная помощь |
Специализированные амбулаторные центры психиатрии и прочих медицинских специальностей, специализирующиеся на лечении среднетяжелых и тяжелых психических нарушений и прочих сопутствующих состояний. |
1991 |
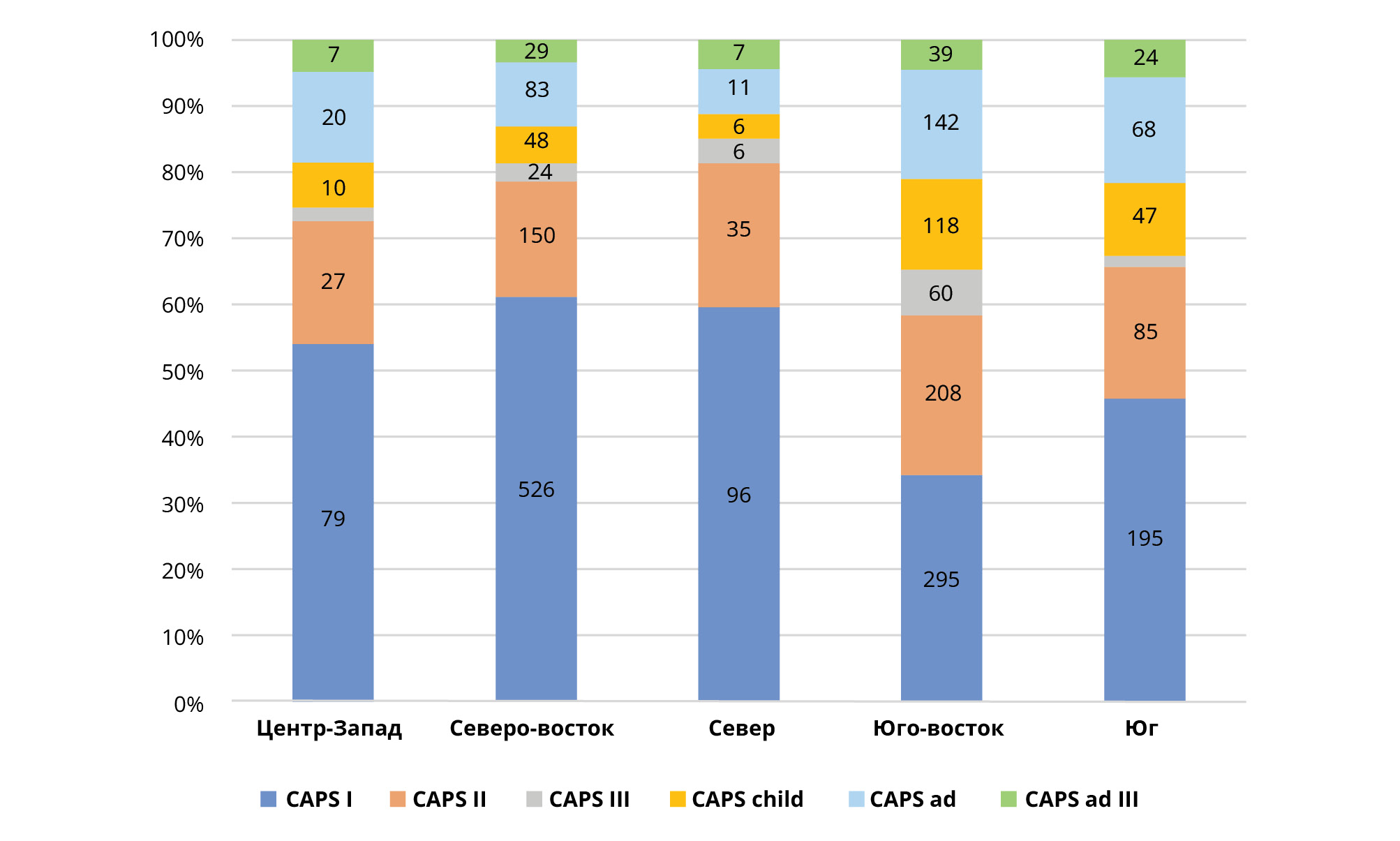
Амбулаторная психиатрическая служба непрерывно расширяется: количество центров психосоциальной помощи (CAPS) увеличилось с 424 в 2004 г. до 3013 в 2018 г. Число CAPS на 100 000 жителей увеличилось с 0,21 в 2004 г. до 0,86 в 2014 г. [6]. Согласно показателям Министерства здравоохранения, число CAPS от 0,5 до 0,69 на 100 000 жителей соответствуют хорошему охвату населения, число выше — отличному. По данным последнего отчета (2015 г.), CAPS распределены по стране неравномерно: в диапазоне от 0,38 до 1,57 на 100 000 жителей [6].
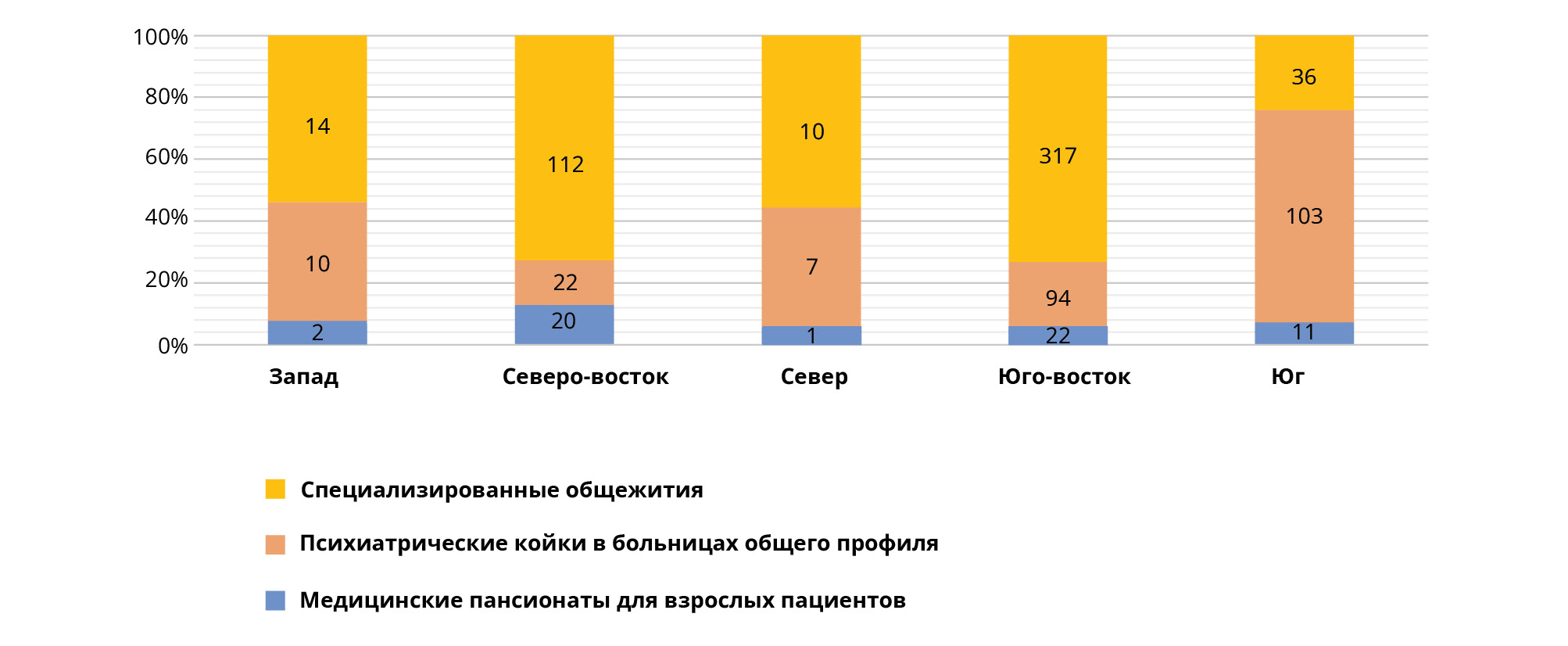
Рис. 1 и 2 демонстрируют неравномерное распределение амбулаторных психиатрических учреждения по стране. Большинство CAPS сосредоточены на Юге и в южной части страны, где проживает 56% населения. Большинство психиатрических учреждений расположены в штате Сан-Паулу на юго-востоке Бразилии. На данной территории проживает 21% бразильского населения и сосредоточено 34% ВВП страны. Психиатрических коек в больницах общего профиля в стране по-прежнему мало, и основная доля их сосредоточена на Юге и в южных регионах страны (рис. 2). Кроме того, созданы специализированные общежития для пациентов, выписанных из психиатрических больниц. Каждое из таких учреждений расположено рядом с одним CAPS, в котором осуществляется психиатрическое лечение. В 2005 г. в бразильских психиатрических больницах проходили лечение 9000 человек, в 2014 г. 4439 человек проходили лечение в 53 психиатрических больницах штата Сан-Паулу, в котором зарегистрировано наибольшее количество долгосрочных госпитализаций [19].
Рисунок 1. Распределение центров психосоциальной помощи в Бразилии.
Рисунок 2. Распределение медицинских пансионатов, специализированных общежитий и многопрофильных стационаров с психиатрическими койками в Бразилии, 2017 г.
2. Использование служб, потребности в психиатрической помощи и характеристики популяции
2.1. Распространенность и бремя психических нарушений в Бразилии
На психические нарушения приходится 13% лет жизни с коррекцией на нетрудоспособность в Бразилии, и депрессия занимает четвертое место среди факторов, обусловливающих данное бремя. Бразилия лидирует по количеству лет, прожитых с нетрудоспособностью (YLD) в Америке, на психические нарушения приходится 36% данной величины [9]. В Бразилии отмечается наибольшее количество случаев тревожных расстройств, и она занимает пятое место по количеству случаев депрессии [10]. Тревога и депрессия занимали пятое и шестое место среди причин YLD в исследовании GBD в Бразилии в 2016 г. [10], составляя 7,5% и 9,3% от YLD [9]. Шизофрения и биполярные расстройства составляли 1,6% и 1,4% от YLD [9].
С другой стороны, употребление алкоголя и межличностное насилие занимали второе место среди причин YLD в Бразилии в 2016 г. [11]. Кроме того, поведенческие факторы риска, связанные со злоупотреблением алкоголем и психоактивными веществами, почти удвоились в период с 1900 по 2016 г.: на них приходится 12,2% лет жизни с поправкой на нетрудоспособность, они стали ведущим фактором риска у мужчин [11]. Одно исследование насилия и травматический событий [12] показало, что распространенность травматический событий в Рио-де-Жанейро и Сан-Паулу составляла 35% и 21% соответственно, и данные явления были связаны с психическими нарушениями, что указывает на значимость социальных и культурных факторов и окружающей среды, влияющих на психическое здоровье.
Кроме того, суицид занимает четвертое место среди причин смерти лиц в возрасте от 15 до 29 лет [13, 14]. Частота суицида в Бразилии составляла 5,8 случаев смерти на 100 000 населения в 2014 г. [13]. 69% попыток суицида были зафиксированы у женщин, 58% из них были связаны с отравлением. Более 60% случаев суицида отмечалось на Юге и в южных регионах страны, которые являются наиболее обеспеченными. Частота суицида у мужчин значительно выше, чем у женщин, особенно среди лиц старшего возраста, но также и среди подростков: 9,0 на 100 000 мужчин и 2,4 на 100 000 женщин. Частота суицида среди подростков за десять лет повысилась на 24%, что связано с социальным неравенством и безработицей [15, 16]. Суицид также является ведущей причиной смерти коренного населения в возрасте от 10 до 19 лет.
Несмотря на высокую распространенность психических нарушений в Бразилии, психиатрическая служба используется недостаточно. Это обусловлено наличием ряда препятствий. Например, имеет место недостаточное информирование населения органами здравоохранения о симптомах психических нарушений и доступности лечения. Одно исследование [17] показало, что в психиатрическую службу обращались 10% лиц, страдающих тревожными расстройствами, 22% лиц с депрессией и 34% лиц с обоими нарушениями. Службу чаще использовали лица европеоидной расы старше 30 лет с низкой способностью к адаптации и проживающие в районах с низким уровнем убийств. Другое исследование [18, 19] показало, что только 15% лиц с психическими нарушениями, выписанных из психиатрических стационаров и проживающих в специализированных общежитиях, получает психосоциальную помощь в амбулаторных психиатрических учреждений вне зависимости от их потребности в психосоциальной реабилитации.
2.2. Длительность пребывания в психиатрических стационарах
Сокращение психиатрических коек и ускорение процессе перехода к амбулаторной помощи привели к нехватке психиатрических коек, а также к уменьшению сроков госпитализации в психиатрические стационары. Ежегодное количество госпитализаций в психиатрические стационары и психиатрические отделения многопрофильных больниц на 100 000 населения составило в среднем 216 и 60,8 соответственно [20]. Длительность госпитализации составила менее одного года в 63% случаях, при этом были предложены финансовые поощрения сокращения сроков госпитализации [6].
2.3. Качество психиатрической помощи
Политика в сфере психического здоровья направлена на сокращение сроков госпитализации и мониторинг охвата и доступности служб, а также на количества пациентов, которые наблюдаются у врачей, а не на оценку целей и эффективности лечения. Имеется ряд отдельных инициатив по улучшению технической эффективности службы, однако показатели психического здоровья в стране не используются. Управление затратами на здравоохранение остается трудной задачей, и оценка необоснованных затрат ресурсов обычно не учитывается.
2.3.1. Персонал
В Бразилии наблюдается нехватка медицинских специалистов в психиатрии, особенно в наиболее бедных районах страны. В 2014 г. количество медицинских специалистов в психиатрии на 100 000 населения составляло 3,40 психиатра, 3,22 психолога, 13,99 социального работника, 3,05 медсестры, 1,16 реабилиотлога и 4,15 врача других специальностей [20]. По данным последнего опроса Бразильского медицинского совета [21], в стране насчитывалось 10 396 психиатров, что соответствует 5,01 на 100 000 населения или увеличению на 30% за последние пять лет, хотя расчетная потребность в психиатрическом персонале примерно в два раза выше. Тем не менее психиатры составляют примерно 2,7% всех медицинских специалистов в стране, но распределение медицинских работников остается неравным в различных регионов: 2,1% в северных регионах, 7,8% в северо-западных, 12,6% в северо-восточных, 23,1% на Юге и 53,4% в южных регионах. Таким образом, количество психиатров в стране колеблется от 0,69 до 12,84 на 100 000 населения.
2.3.2 Препараты и психиатрические вмешательства
Психотропные препараты финансируются федеральным правительством, особенно препараты с высокой стоимостью. В частности, на атипичные нейролептики приходится 93% общественных расходов на дорогостоящие препараты. В SUS доступно 14 нейролептиков, пять из которых являются атипичными. Наблюдается недостаток исследований, оценивающих экономическую эффективность и значение данных препаратов в стране, а также огромные колебания цен, даже с точки зрения правительства [22]. С другой стороны, в системе здравоохранения доступно меньшее разнообразие антидепрессантов, несмотря на их более низкую стоимость и высокую распространенность депрессии и тревоги в стране [23]. В системе здравоохранения также доступны лития карбонат, противосудорожные препараты, ингибиторы холинестеразы и бензодиазепины. Было внедрено лишь одно руководство, регулирующее применение нейролептиков в лечении шизофрении и биполярных расстройств.
Одно исследование [24] показало, что 6,5% всего населения Бразилии применяет психотропные средства: антидепрессанты (2,7%), препараты для лечения анорексии (1,65%), транквилизаторы (1,61%) и нормотимики (1,23%); отношение женщин к мужчинам среди потребителей составляет 3:1. 46% данных препаратов было назначено врачами общей практики, и 86% данных препаратов оплачивали пациенты и их семьи.
Немедикаментозные психиатрические вмешательства различаются по типу, количеству и качеству и предоставляются на всех уровнях оказания помощи. Одно исследование [25] оценивало 10 CAPS в Сан-Паулу и выявило 457 различных мер, связанных с психическим здоровьем, что подчеркивает высокий уровень гетерогенности данных услуг. Были внедрены образовательные программы, например «Очищение» или бразильская версия «Tamojunto», для предотвращения злоупотребления алкоголем и психоактивными среди подростков, однако результаты были противоположны ожиданиям: зарегистрировано повышению риска употребления подобных веществ на 30% в данной популяции [26]. Программа была недавно прекращена, и Министерство здравоохранения впервые финансировало исследование эффективности с использованием научных доказательных данных для более подробного анализа приемлемости данной программы в стране.
2.3.3 Участие в социальной жизни
Некоторые программы предназначены для расширения участия лиц с психическими нарушениями в социальной жизни. «Программа по возвращению домой» («De voltapara casa»), начатая в 2003 г. Министерством здравоохранения, включает ежемесячные финансовые выплаты (412,00 бразильских реалов) и предложена 4349 пациентам, выписанным после долгосрочной госпитализации в психиатрические учреждения и возвращающихся к жизни со своими семьями [6]. Ежегодная стоимость данной программы в среднем составляет 20 миллионов бразильских реалов.
В 1991 г. был принят закон, поощряющий предоставление рабочих мест лицам с любыми видами инвалидности, хотя в нем не определен допустимый уровень нарушения интеллекта. Так, предприятие со 100 сотрудниками должно трудоустроить от 2 до 5% пациентов с физическими или умственными нарушениями. Термин психического нарушения был включен в Закон 8213/91 в 1999 г., однако большинство таких лиц по-прежнему остается без работы. В 2012 г. дополнительный Закон 2.764 распространил данное право на лиц с расстройствами аутического спектра; тем не менее данные законы не касаются пациентов с шизофренией.
2.3.4. Финансирование
Расходы на здравоохранение составляли примерно 9% от ВВП Бразилии в 2015 г., 5,2% этой суммы приходилось на затраты семей и частных учреждений [27]. Треть населения охвачена частным медицинским страхованием, затраты на которое составляют в среднем 440,00 бразильских реалов в месяц.
Расходы на общественной здоровье в Бразилии в 2018 г. составили 3,8% от ВВП, в 2017 г. федеральное правительство выделило на здравоохранение 1,8% от ВВП. Расходы федерального правительства на здравоохранение составили 117 миллиардов бразильских реалов, две трети из которых предназначалось для медицинской помощи среднего и высокого уровня (специализированная и высокоспециализированная помощь), а оставшаяся треть - для первичной помощи и снабжения лекарственными препаратами [28]. В среднем ежегодные расходы на общественное здоровье составляют, по оценкам, около 1200,00 бразильских реалов на душу населения. Здравоохранение также финансируется штатами и муниципалитетами: расходы составляют от 12 до 15% от их доходов.
Официальные данные по бюджету психиатрической службы в Бразилии отсутствуют, хотя, по оценкам предшествующих исследований, на долю психиатрии в общем бюджете на здравоохранение приходилось от 2 до 2,5%; опрос Atlas в 2014 г. показал, что федеральные инвестиции в психиатрическую службу в 2014 г. составили 43,16 доллара США на душу населения [20]. В 2017 г. Министерство здравоохранения Бразилии назначило суточные тарифы для психиатрических стационаров (до 90 суток) в зависимости от количества психиатрических коек: 82,40 бразильского реала на койку в сутки (до 160 коек), 70,00 бразильских реалов (от 160 до 240 коек), 63,11 бразильского реала (от 241 до 400 коек) и 59,00 бразильских реалов (более 400 коек) [29]. Была также создана новая служба, CAPS AD IV; ежемесячные расходы на ее внедрение составляли от 33 000,00 до 99 000,00 бразильских реалов в зависимости от количества психиатрических коек.
В нескольких исследованиях были предприняты попытки оценить прямые расходы на психиатрическую службу и лечение. В одном исследовании оценивали затраты на двадцать специализированных общежитий в Сан-Паулу: показано, что средние ежегодные затраты на каждого проживающего в 2017 г. составляли 19 621,44 доллара США [19, 30], что в два раза превышает доход на душу населения в Бразилии. Федеральное правительство финансировало 73,4% данной суммы, остальное финансировали местные правительства. На общежития приходится до 90% от общего пакета помощи пациентам с психическими нарушениями, выписанными после долгосрочного стационарного лечения. Расходы на общежития зависели от географического региона и от длительности нахождения пациентов в психиатрических стационарах и пользования услугами общежитий [19]. Среднее значение и стандартное отклонение расходов на психотропные препараты в месяц на одного проживающего в данной выборке составило 216,07 ± 380,40 бразильского реала в 2011 г. На расходы на психотропные препараты преимущественно влияла политерапия атипичными нейролептиками, которая была основным фактором, определяющим непосредственные затраты на медицинскую помощь [18].
В другом исследовании, оценивавшем затраты на CAPS-AD в городе в штате Сан-Паулу, было показано, что ежемесячные затраты составляли 64 017,54 бразильского реала, 62,1% финансировалось федеральным правительством [31, 32]. В среднем непосредственные расходы в здравоохранении на пациента с алкогольной и наркотической зависимостью составили 149,00 долларов США в месяц.
С другой стороны, федеральное правительство финансировало 20% прямых расходов на медицинскую помощь (препараты и клиническое лечение) при госпитализациях в психиатрические стационары, за исключением расходов на проживание [33]. В среднем затраты на госпитализацию в психиатрические стационары составили 371,00 бразильский реал на душу населения в 2015 г., расходы на проживание составляли половину.
ОБСУЖДЕНИЕ
Состояние психиатрической службы Бразилии оценивали в нескольких исследованиях; один систематический обзор охватывал 35 исследований, все из которых касались Юга и южных регионов страны [34]. Основные результаты этого обзора показали некоторые положительные сдвиги в использовании пациентами услуг CAPS, улучшении кризисного управления и высокий уровень удовлетворенности семей услугами. Напротив, медицинские работники в сфере психиатрии высказывали недовольство высокой нагрузкой и требованиями, недостатком профессиональных навыков и обучения и неудовлетворительными условиями труда.
Кроме того, в данном обзоре и прочих публикациях был поднят вопрос об отсутствии интеграции между психиатрической службой и первичной помощью [34, 35], что подчеркивает необходимость преодоления барьеров, таких как отсутствие профессионального обучения, отсутствие квалифицированных сотрудников в первичном звене и отсутствие четкой политики в сфере здравоохранения и родственных областях.
Реформа психиатрии в Бразилии преимущественно осуществлялась под влиянием идеологии Basaglia, что позволило некоторым законодателям определять политику в области психиатрии с отрицанием потребности в госпитализации в случаях острых эпизодов с умеренным и тяжелым риском. Таким образом, политика не была основана на научных доказательных данных и потребностях населения. В этом смысле ускоренное сокращение психиатрических коек без соответствующей амбулаторной поддержки было вредным для пациентов, оставшихся без доступа к помощи. Количество психиатрических стационаров и психиатрических коек в многопрофильных стационарах остается недостаточным для удовлетворения имеющихся потребностей [36]. Количество доступных в стране психиатрических коек в два раза ниже в сравнении со странами с высоким уровнем дохода. Министерство здравоохранения было предупреждено о том, что 50 000 лиц с тяжелыми психическими нарушениями находятся в местах лишения свободы в результате быстрого сокращения психиатрической службы и недостаточности стратегий по лечению лиц, выписанных из стационаров [7, 37]. Также имеется важный пробел в терапии депрессии и тревожных расстройств, хотя данные нарушения очень распространены в первичном звене. Оценки распространенности тревоги за двенадцать месяцев показали, что 23% пациентов с тревогой в городе Сан-Паулу получали лечение, 10% из них — адекватное [38]. Несмотря на высокую распространенность симптомов данных нарушений в первичном звене, которая составляет от 51% до 64% [39], конкретная программа или политика, направленная на решение данной проблемы, отсутствует. Основными препятствиями во многих регионах страны остаются недостаточная доступность служб и обученных медицинских работников, которые могли бы проводить надлежащее лечение [40]. Терапия данных нарушений клинически и экономически эффективна [41], а также финансово оправдана [23], но психические расстройства не являются приоритетом несмотря на высокую распространенность.
Исследований в области психического здоровья по-прежнему недостаточно, слишком мало информации, связанной с оценкой службы, эффективности терапии и затратами на здравоохранение [34]. В стране отсутствует традиция принятия решений на основе национальных научных доказательных данных при определении политики в области здравоохранения. CONITEC (Comissão Nacional de Incorporação de Tecnologias), комитет по оценке технологий в области здравоохранения, определил, что исследования экономической эффективности являются одним из требований при решении вопроса о включении нового метода лечения в систему охраны здоровья. Тем не менее эти исследования представляют собой моделирование на основе международных данных и проводятся фармацевтическими компаниями с явным наличием конфликта интересов. Существует мало эмпирических данных по стоимости и эффективности терапии и услуг, и большинство разработчиков стратегий и лиц, принимающих решения, не обучены экономике здравоохранения. В исследовании среди заинтересованных лиц было выявлено 10 приоритетов в области исследований психического здоровья, таких как экономическая эффективность нейролептиков, оценка отдельных вмешательств при злоупотреблении алкоголем и психоактивными веществами и качественные исследования препятствий на пути разработки терапии психических заболеваний и развития психиатрической службы [42].
ДАЛЬНЕЙШЕЕ РАЗВИТИЕ И ВЫВОДЫ
Внедрение амбулаторной психиатрическая службы продолжается, этот процесс претерпевает поправки с учетом различных точек зрения при смене правительства. Отсутствие долгосрочного плана действий в сфере психического здоровья обусловливает прерывание программ и услуг, что в конечном итоге приводит к нецелевым расходам ресурсов при каждой смене правительства. Отсутствие прозрачности информации о службах и затратах остается основным препятствием на пути к дальнейшему развитию. Имеется потребность в объединении нескольких служб и в долгосрочном планировании фаз развития [14]. Кроме того, следует использовать доказательные данные, полученные в национальных исследованиях, а национальная политика в сфере здравоохранения должна соответствовать потребностям групп риска.