Обсессивно-компульсивное расстройство (ОКР) - широко распространенная психическая патология, нередко инвалидизирующая больного. Несмотря на большие достижения в психофармакотерапии этих состояний (связанные в основном с применением нового класса антидепрессантов), лекарственное их лечение не всегда оказывается достаточно эффективным и, к тому же, требует назначения высоких доз лекарственных препаратов на неопределенно длительные сроки. Поэтому психотерапевтическое лечение больных ОКР остается весьма актуальным. Опираясь на результаты различных исследований в этой области и обобщая собственные клинические наблюдения, автор выдвигает гипотезу, согласно которой ОКР представляет собой группу внешне похожих, но психопатологически разнородных симптомов. Таким образом, вместо обсессивно-компульсивного расстройства предлагается идея обсессивно-компульсивных расстройств. В статье представлен дифференцированный в зависимости от психопатологических особенностей симптомов когнитивно-поведенческий подход к лечению данного вида психической патологии.
В настоящее время в мировой практике психотерапевтического лечения ОКР превалирует поведенческая терапия, а именно - метод “экспозиции и удержания реакции”. С позиций поведенческого подхода, обсессивно-компульсивные симптомы представляют собой результат “неправильного научения” вследствие “оперантного обуславливания” (Deese and Hulse, 1967). “Экспозиция” как раз призвана угасить “неправильный”, дисфункциональный условный рефлекс, то есть воздействовать непосредственно на причину симптома. По данным различных исследований, более половины больных, получающих это лечение, достигают средней или высокой степени улучшения (Foa, 1994; Greist, 1994). Неэффективность метода для ряда пациентов, а также отказ значительного числа больных от предлагаемого лечения объясняются, в основном, наличием побочных факторов, например, коморбидных расстройств.
Большинством современных западных исследователей обсессивно-компульсивное расстройство понимается как группа симптомов, единых по психопатологической структуре (а значит, и описываемых единой когнитивно-поведенческой моделью). Поэтому вопрос о том, что экспозиция как лечебный метод не подходит для ряда пациентов с ОКР по причине иной психопатологической природы имеющихся у них симптомов (следовательно, требующих и иной когнитивной модели) в рамках поведенческого подхода даже не возникает.
Такой вопрос, однако, представляется вполне уместным: в литературе описываются принципиально различные по психопатологической природе симптомы, имеющие, однако, общие признаки, удовлетворяющие критериям обсессивно-компульсивных расстройств (Ясперс, 1997; Бурно М.Е., 2000; Rasmussen, Eisen, 1994; Pigott et al, 1994). С другой стороны, описаны эффективные, в широком смысле, когнитивные подходы к психотерапии так называемых “патологических сомнений” (Бурно М.Е., 2000), “контрастных навязчивостей” (Консторум, 1952).
Обобщая наблюдения этих авторов, логично рассматривать ОКР как группу лишь внешне похожих, но психопатологически разнородных симптомов, то есть говорить не об обсессивно-компульсивном расстройстве, а о обсессивно-компульсивных расстройствах. Тогда напрашивается вывод о том, что метод “экспозиции и удержания реакции” является адекватным лечением лишь для части обсессивно-компульсивных феноменов, а именно для тех симптомов, к которым приложима условно-рефлекторная модель. Но в рамках ОКР существуют также расстройства, психопатологическая природа которых требует иных когнитивных моделей и, соответственно, иных, отвечающих этим моделям психотерапевтических воздействий.
Ниже будет представлен дифференцированный в зависимости от психопатологических особенностей симптомов, когнитивно-поведенческий подход к лечению обсессивно-компульсивных расстройств.
На основании данных литературы и результатов собственного исследования-лечения больных с ОКР, сформирована следующая клинико-психотерапевтическая классификация обсессивно-компульсивных расстройств, где каждому варианту симптомов соответствует своя когнитивно-поведенческая методика:
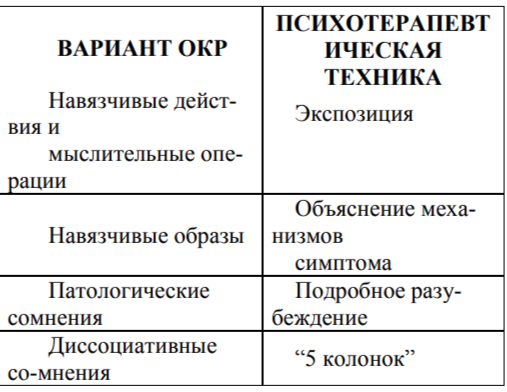
Навязчивые действия и мыслительные операции
В эту группу мы отнесли навязчивые действия или мыслительные операции, произвольно совершаемые больным для редукции эмоционального напряжения (тревоги).
Эмоциональное напряжение может возникать спонтанно, а может запускаться определенными ситуациями; оно может быть аморфным (не связанным с какими-либо идеями), а может сочетаться с различными опасениями абстрактного (например, “случится что-то плохое, ужасное”) или конкретного (например, “дочка не поступит в институт”) содержания. В последних двух случаях навязчивое действие (или мыслительная операция) совершаются по типу ритуала, имеют значение заклинания, защиты, служат для символического предупреждения мнимой опасности. Сам больной понимает такую защиту как абсурдную, нелепую, нелогичную, не вытекающую из его мировоззрения и мироощущения, и пытается бороться с навязчивостью, но старания каким-либо образом справиться с ней остаются безуспешными, - пока больной не совершит навязчивого действия, эмоциональный дискомфорт не уменьшается или даже усиливается.
Так, например, пациент вынужден содержать свои руки в абсолютной чистоте, при малейшем загрязнении чувствует “тяжелейшую тревогу”, в связи с чем моет руки до 30 раз в день. Другой больной, прежде чем взять книгу с полки, “для того, чтобы все было хорошо”, должен особым образом, три раза потереть ее корешок, если же он попробует воздержаться от этого действия, то не сможет читать, - возникает тягостное чувство душевного напряжения (тогда приходится ставить книгу обратно на полку и производить навязчивую операцию). Тот же пациент после прочтения каждого абзаца должен мысленно произнести про себя фразу, содержащую общий смысл прочитанного, - иначе возникает чувство “неотвратимо надвигающейся катастрофы”. Или больной с “бесплодным мудрствованием” принужден часами искать ответы на вопросы типа: “Что значит бесконечность Вселенной?”, “Как понять парадокс Эйнштейна?” и пр. Пытается отвлекаться, не думать об этих проблемах, - настигают сильное чувство тревоги, эмоциональное напряжение, мысли о том, что, случится “что-то страшно-зловещее”, если ответ останется не найденным.
Именно для пациентов с “навязчивыми действиями и мыслительными операциями” метод экспозиции и удержания реакции является адекватным психотерапевтическим вмешательством.
Метод заключается в функциональных тренировках по определенной системе. Перед началом тренировок пациенту объясняется, что навязчивость представляет собой патологический условный рефлекс (“оперантное обуславливание”), а функциональные тренировки служат для угашения патологической условно-рефлекторной связи. Если пациент после возникновения обсессии не совершит навязчивое действие (“удержание реакции”), а будет пассивно терпеть возникший дискомфорт (“экспозиция”), этот дискомфорт через некоторое время “рассосется”, уйдет сам по себе и без совершения компульсии. После такого объяснения механизмов метода имеющиеся у больного навязчивости (или ситуации, в которых они возникают) ранжируются по степени вызываемого дискомфорта. Таким образом, возникает иерархия заданий для тренировок, включающая обычно 5-10
пунктов. Например, при навязчивом мытье рук: не мыть руки после чтения книги 15%
не мыть руки после касания ладонями мебели 25%
не мыть руки после касания ладонями пола 50%
не мыть руки после переодевания 70%
не мыть руки после прогулки по улице 100%
Когда иерархия построена, расписывается примерный, по дням и неделям, план занятий, и больные приступают к тренировкам, начиная с первого по иерархии задания.
Пациент должен дождаться появления навязчивости (или поставить себя в ситуацию, провоцирующую навязчивости, в нашем примере - подержать в руках книгу), “погрузиться” в возникающий дискомфорт и пассивно его перетерпливать, ждать, когда он пройдет сам по себе, не совершая компульсии (например, воздерживаясь от мытья рук). Тренировка должна заканчиваться тогда, когда дискомфорт исчезает или уровень его существенно снижается (на это уходит от нескольких минут до 1,5 часов). С тем же заданием тренировки повторяются ежедневно. После того как сила и длительность дискомфорта, связанного с невыполнением навязчивого действия (или мыслительной операции) в данной, “отрабатываемой” ситуации существенно снижается, пациент переходит к следующему пункту “иерархии”.
Любые другие способы облегчения, уменьшения дискомфорта, например, отвлечение, релаксация, прием транквилизаторов, запрещаются.
Тренировки обычно проводятся один раз в день, по возможности в заранее определенное время.
После начала тренировок терапевтические сессии проходят раз в несколько дней. На встречах разбирается выполнение домашних заданий, обсуждаются причины неудач, корректируются тактика пациента, его поведение во время тренировок, определяются последующие домашние задания.
Самое важное в работе с пациентами по методу экспозиции - правильно и доступно объяснить способ поведения во время экспозиции, раскрыв им сущность “пассивного терпения”. В этом смысле хорошо работает следующая аналогия: “Представьте, что за Вами с лаем гонится злая собака. Что лучше предпринять в такой ситуации? Во-первых, можно попытаться убежать, но, скорее всего, это не получиться - собака бегает быстрее человека, поэтому догонит. Во-вторых, можно полезть с ней в драку, но вряд ли Вы одержите победу, - собака сильнее и у нее острые зубы. А вот третий вариант, самый разумный: не двигаться, спокойно, не выражая своих чувств (страха или агрессивности), смотреть на собаку. В этом случае, скорее всего, она подойдет, обнюхает Вас и, успокоившись, отойдет. Когда Вы пытаетесь отвлечься от навязчивости, она, как эта собака, все равно Вас догоняет. Когда Вы пытаетесь с навязчивостью бороться, - Вы тоже проигрываете и оказываетесь “искусанным”. А то, что Вам нужно, - это научиться пассивно перетерпливать дискомфорт”.
В тех случаях, когда метод эффективен, существенно снижается количество и интенсивность навязчивостей, пациенты обретают чувство контроля над своими симптомами, а иногда и совсем избавляются от компульсий.
Клинический случай. Пациентка З., 42 лет. Диагноз по МКБ-10: Обсессивно-компульсивные расстройства. Циклотимия.
Элементарные навязчивости стали возникать с 32 лет на фоне отчетливых аутохтонных колебаний настроения. Усиление симптоматики - примерно за два месяца до терапии.
Жаловалась на преследующие ее навязчивые повторения собственных действий. Время от времени “приходит мысль”, что “чтобы ничего плохого не случилось”, нужно повторить последнее свое действие - например, перемыть чашку, включить-выключить телевизор, положить обратно в карман и еще раз достать кошелек и т.д. Старалась бороться с этими “повторениями”, но при попытке не повторять возникало сильное чувство тревоги, дискомфорта. В этот момент казалось, что если не совершит повтор, то “и правда, что-то плохое случится”. Избавиться от тревоги и дискомфорта без повторения не могла. Если повторяла действие, то сразу успокаивалась, но ненадолго, так как через некоторое время опять возникал такой же импульс к повторению. Содержание опасений, заставляющих подчиняться таким навязчивым импульсам, было разнообразным, но, в основном, касалось здоровья самой пациентки или ее близких.
Кроме “повторов”, жалобы также касались похожих явлений: допустим, если видела у кого-нибудь пятно на одежде, должна подальше отойти от этого человека - пятно вызывает ассоциации с “пятном крови”, а значит, с несчастьем; если видела пятна на одежде близких, заставляла их переодеваться; если в автобусе, держась за поручень, ощущала ладонью что-то неровное, “бугристое” (например, шляпку от шурупа), непременно возникала настойчивая потребность переместить руку на ровную поверхность, - бугристость ассоциируется с опухолью, а значит, держась за нее, можно накликать беду на близких.
“Повторения” возникали часто, десятки раз в день, отнимали массу времени, тормозили всяческую деятельность, не могла работать (работала сборщицей шариковых ручек на заводе, не выполняла “норму”, так как вынуждена была собирать ручки по два раза), последние две недели перед курсом терапии находилась по этой причине на больничном листе.
Критику к навязчивостям теряла только на пике тревоги, в остальном была полностью критична к своим расстройствам, называла их “дурью”, “маразмом”, сама даже посмеивалась над собой, характеризовала свое отношение к патологическим переживаниям как “смех сквозь слезы”.
Отмечала, что в последнее время настроение, в основном, тоскливо-подавленное, но бывают просветы, когда “что-то развеселит” и настроение улучшается, и тогда навязчивостей становится меньше.
Психотерапевтический процесс. Пациентке подробно объяснялось, что ее навязчивости представляют собой патологические условные рефлексы, где стимулом выступает навязчивая мысль, тревожное опасение (например, “с дочкой случится что-то плохое”), а реакцией - навязчивое действие (например, перемывание посуды). Эти условные рефлексы существуют и даже укрепляются, потому что получают постоянное подкрепление: З. чувствует успокоение после совершения навязчивого действия, и это облегчение играет роль “поощрения” и таким образом поддерживает патологическую условно-рефлекторную связь. Поскольку лучший способ угасить условный рефлекс - не подкреплять его, пациентке были предложены функциональные тренировки. Они сводились к тому, чтобы в момент возникновения навязчивости воздерживаться от выполнения навязчивого действия, пассивно перетерпливая возникающую тревогу, до тех пор, пока она не уйдет сама по себе. Поскольку все навязчивости З. вызывали тревогу примерно одного уровня, иерархии заданий не составлялось. Было выбрано определенное время дня, которое З. посвящала тренировкам (одна - в день). Во время первой тренировки З. имела возможность связаться с врачом по телефону.
Первая тренировка оказалась неудачной. Во время экспозиции пациентка испытывала непереносимую тревогу и была вынуждена совершить навязчивое действие. На последующей терапевтической сессии выяснилось, что в момент экспозиции З. пыталась усилием воли “справиться” с навязчивостью, “побороть” ее, оказаться сильнее, то есть не относилась к тревоге-дискомфорту пассивно. Был подробно обсужден принцип “пассивного терпения”, приведена аналогия с “нападением злой собаки”. З. согласилась провести тренировку с учетом “работы над ошибками”.
Вторая тренировка также не привела к успеху. Хотя на этот раз интенсивность тревоги была переносимой, уровень тревоги не снижался в течение 1,5 часов, и З. опять была вынуждена “сдаться” и выполнить навязчивое действие. В результате анализа на терапевтической сессии обнаружилось, что во время тренировки пациентка всячески пыталась отвлечься от тревоги-дискомфорта - смотрела телевизор, общалась с домашними и т.д. З. было подробно рассказано о недопустимости отвлечения от тревоги - избегание дискомфорта во время экспозиции только затягивает тренировку, делая ее неэффективной. Для того, чтобы преодолеть избегание, З. было назначено вести график дискомфорта во время экспозиции.
Третья тренировка оказалась успешной. Хотя З. испытывала во время экспозиции сильную тревогу, сопровождающуюся массивными вегетативными проявлениями, - тахикардией, потливостью, “ощущением ватных ног”, - уже через две минуты уровень тревоги стал постепенно снижаться, а через пять минут пациентка почувствовала себя совершенно спокойной.
З. стала проводить такие тренировки ежедневно. С каждой экспозицией интенсивность и длительность дискомфорта прогрессивно снижались, и к концу второй недели лечения З. почувствовала себя практически свободной от навязчивостей. Хотя иногда и возникали навязчивые опасения, и два-три раза в день З. все же совершала навязчивые действия, это никак не мешало социальному и личностному функционированию. Через две недели лечения З. была выписана на работу.
Примерно через год после лечения было легкое обострение обсессивной симптоматики, с которым З. быстро справилась сама, пользуясь экспозицией. Через три года после лечения обсессивно-компульсивные расстройства З. оставались без ухудшения. Хотя отмечаются довольно отчетливые аффективные колебания, навязчивости существуют в элементарном виде, - “иногда проскакивают”, по выражению З., но не мешают.
Многие наши пациенты отмечали, что особенно важным для них было в процессе лечения наглядным образом (путем тренировок) убедиться, что испытываемый им эмоциональный дискомфорт и направленные на его подавление навязчивые операции не являются необходимо связанными, что тревога проходит и сама по себе, без выполнения навязчивого действия, если ее “перетерпеть”. Тогда становится возможным как бы менять исполнение навязчивых действий на пассивное перетерпливание трево- ги-дискомфорта. Такой “обмен” оказывается весьма выгодным для пациентов, так как “перетерпливание” занимает меньше времени, требует меньше энергии и освобождает больного от социальных и психологически негативных последствий, сопутствующих исполнению навязчивых действий. То есть сами пациенты нередко объясняют механизмы метода, по сути, внутренней когнитивной перестройкой (это лишний раз показывает, что разделение методов на когнитивные и поведенческие - весьма условно).
Поэтому объяснять пациентам механизмы симптомов и терапевтического действия экспозиции можно и с помощью когнитивной модели (рис.1). Для значительного числа больных данный прием представляется даже более уместным.
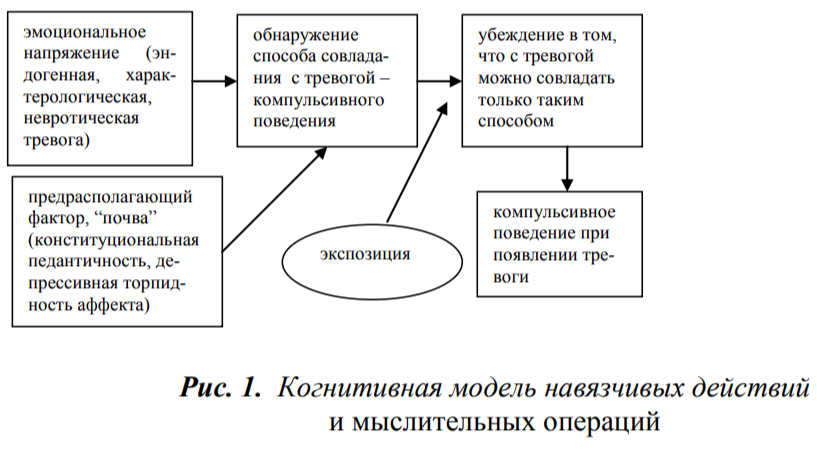
Навязчивые образы
К этой группе относятся контрастные навязчивости, а также навязчивые представления нелепого содержания. Появление навязчивых образов в сознании больного сопровождается интенсивным отрицательным чувственным тоном (чувством страха или вины).
Контрастные навязчивости - “навязчивые гомицидные влечения”, “навязчивое чувство антипатии”, “хульные мысли” - непроизвольно вспыхивающие образы, содержание которых резко контрастирует с истинными чувствами и стремлениями больного. Случается, например, что у матери возникает навязчивый “импульс” ударить ножом собственного ребенка; или подросток начинает испытывать “чувство отвращения” по отношению к горячо любимой матери; у верующей пациентки во время молитвы навязчиво возникают в сознании непристойные образы с участием святых. В случаях “навязчивых влечений” речь идет не о влечениях или импульсах в точном смысле слова, хотя сами больные часто употребляют эти термины, а о представлении, навязчивом воображении такого влечения или импульса, вызывающем резкое чувство страха или вины. Также и при “навязчивом чувстве антипатии” возникает не собственно чувство, а полное страха или вины навязчивое воображение такого чувства.
Чувство страха у больных с контрастными навязчивостями связано с боязнью реализации преследующего их “импульса”, а чувства вины - с ощущением собственного “морального падения, уродства” (“раз такое в голову приходит”).
У больных с навязчивыми представлениями нелепого или бессмысленного содержания чувство страха вызвано тем, что такие пациенты принимают свои симптомы за признаки надвигающегося или уже начавшегося сумасшествия. Так, например, у одного из наших пациентов время от времени возникала в сознании мысль: “я - курица”, сопровождаемая “образом себя в виде курицы”, - больной настолько боялся “развития шизофрении”, что просил немедленной госпитализации в психиатрическую больницу.
Когнитивную модель “навязчивых образов” можно изобразить в виде следующей схемы:
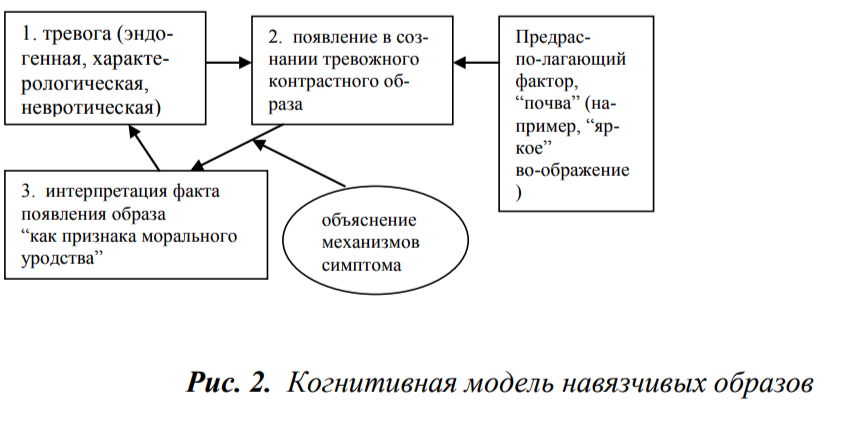
Подробное разъяснение этой модели оказывается крайне эффективным для подавляющего большинства пациентов с навязчивыми образами. Лучше всего делать это посредством последовательного, детального объяснения четырех положений:
Агрессивные и хульные мысли и “импульсы” возникают именно по контрасту с истинными намерениями, желаниями или чувствами пациента. Представления нелепого содержания рождаются по контрасту со стремлением обладать полным контролем над своей психической деятельностью, поскольку такой контроль является для больных свидетельством их психического здоровья.
Нет ничего удивительного в том, что аффективные расстройства, являющиеся первичными, конкретизируется именно в контрастных представлениях, так как последние служат удобной “губкой”, “впитывающей” в себя тревогу.
Контрастные агрессивные “импульсы-желания” - это не импульсы в тесном смысле слова, а всего лишь полное страха воображение таковых; они, соответственно, никогда не реализуются и являются частым симптомом. Навязчивые представления нелепого содержания не имеют никакого отношения к сумасшествию: человек, заболевающий психозом, не может быть критичным к своим симптомам.
Навязчивые образы держатся только на страхе перед ними, но предыдущие три положения позволяют относиться к ним как к симптому типа зубной боли - крайне неприятному, но абсолютно безопасному и не имеющему отношения к ответственности и “свободной воле” пациента.
Разъяснения подобного рода “вырезают” третье звено в когнитивной модели, ибо способствуют появлению спокойного, безразличного отношения к навязчивостям, позволяющего не обращать на них внимания и, тем самым, не давать им как-либо влиять на жизнедеятельность и социальное функционирование больного.
Терапия навязчивых образов обычно занимает от одной до трех сессий (в зависимости от образовательного и интеллектуального уровня пациента).
Клинический случай. Больной С., 18 лет. Диагноз по МКБ-10: Шизотипическое расстройство. Обсессивно-компульсивные расстройство, преимущественно обсессивные мысли. Паническое расстройство. Синдром дереализации - деперсонализации.
О своих мучительном страхе, преследующих мыслях, от которых “по потолку ходит”, говорит с однообразной, застывшей улыбкой, однотонно-ироническим тоном употребляет множество самобытных, юмористических выражений. О приступах страха говорит - “заколбасило”, навязчивые мысли называет “думками” и т.д.
Начало заболевания - острое, с внезапного панического приступа с катастрофальным страхом, оставившего после себя постоянное чувство тревоги, ощущение напряженности во всем теле. В первый же день заболевания стали появляться контрастные навязчивости. Помогая матери накрывать стол для ужина, резал хлеб, и внезапно в голову пришла “мысль-импульс”: “Взять сейчас ее этим ножом и порешить”. Испугался этой мысли, подумал, что может действительно это сделать, бросил нож, убежал из кухни и заперся у себя в комнате, успокоившись только через час.
В дальнейшем часто “в голову стали лезть” подобные мысли-импульсы, особенно в присутствии матери и взгляде на острые и тяжелые предметы (например, “расколоть матери черепушку”). Навязчиво представлялись “грязные сексуальные сцены” с участием матери. Считал эти мысли не навязанными извне, а исходящими из собственной души. Боялся их осуществить и испытывал острое чувство вины за то, что “в голову приходит такое”. Считал эти расстройства признаками начинающегося сумасшествия. Во время первого разговора с врачом в голове “сидела” навязчивая мысль “про врача”: “Дескать, ты его не слушай, он - придурок”.
Пытался бороться с подобными мыслями и волевыми усилиями прогонять их, но попытки эти оставались безуспешными. Избегал смотреть на режущие предметы, запирался в своей комнате, чтобы “не натворить ужасов”.
Жаловался также на постоянное ощущение “нереальности” окружающего: “вроде бы все на месте, все так, как всегда, но в то же время какое-то не такое, как ненастоящее”. Это ощущение усиливалось во время повторяющихся панических приступов и тогда “казалось, что раздвигаются стены”, “как бы меняются цвета”. Также жаловался на нарушение ночного сна - засыпал только со снотворными, снижение аппетита. Отмечал, что с момента заболевания очень изменился - чувствует постоянную напряженность, испытывает постоянную подавленность, появились не свойственные ранее мнительность, нерешительность.
Психотерапевитческий процесс. После подробного объяснения механизма возникновения навязчивых образов С. было предложено при появлении контрастных навязчивостей никак им не сопротивляться, не отвлекаться от них, а вспоминать информацию, полученную на беседах с врачом.
Первые попытки применить этот способ оказались недостаточно эффективными. Несмотря на то, что уровень тревоги уменьшился, С. все же не успокаивался до конца, и навязчивость не уходила. При последующем когнитивном анализе выяснилось, что С. во время такой тренировки не уверен до конца, что пугающий его симптом действительно является контрастной навязчивостью, а не его подлинным желанием. С. было подробно объяснено, каким образом можно разделить эти явления. Пользуясь этими объяснениями, С. смог эффективно использовать методику. В результате - контрастные навязчивости, хотя и продолжали возникать, занимали все меньше и меньше времени и через две недели постоянного применения метода стали просто “проскакивать” на 1-2 секунды, не вызывая значительного дискомфорта и не отвлекая С. от выполняемых дел.
Работа с контрастными навязчивостями С. заняла в целом пять терапевтических сессий. В последующем проводилась когнитивная терапия панических атак и деперсонализации.
В течение трех лет после лечения контрастные навязчивости С. проявляются лишь в элементарном виде, возникая на какие-то мгновения и не мешая личностному функционированию. Раз в полгода С. “на всякий случай” приходит на прием, чтобы “еще раз послушать о механизмах дурацких думок”.
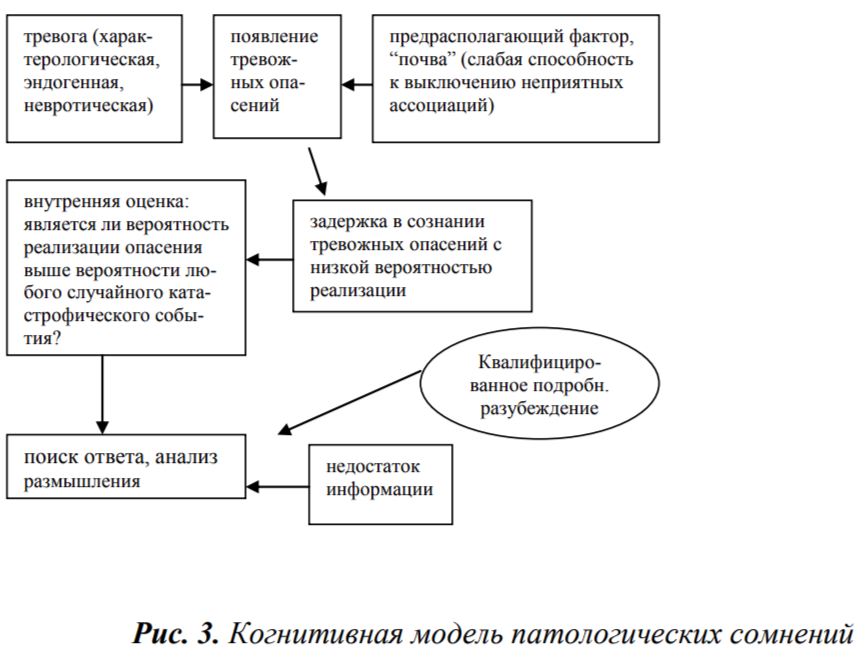
Патологические сомнения
Патологичность таких сомнений - в том, что они “не адекватны степени вероятности беды” (М.Е.Бурно, 2000), то есть пациенты понимают, что сильно преувеличивают возможность несчастья, но все равно продолжают тревожно опасаться, мучаясь от неопределенности. Так, например, пациент, обнаружив на теле не виденный ранее прыщик, начинает беспокоиться, “не рак ли это”, и, понимая крайне малую вероятность своих предположений, все же бежит к врачу, потому что иначе не сможет избавиться от тревоги, которая мешает полноценно работать, общаться с близкими и т.д. Или человек долго, в течение нескольких дней, переживает, сомневается, не обидел ли он одного из гостей на вчерашней вечеринке своим неловким поведением, хотя понимает, что, скорее всего, нет, гость ушел довольный и, вроде бы, прощались тепло. И, в конце концов, звонит этому гостю, чтобы в разговоре с ним разубедиться, успокоиться.
Патологические сомнения, не являясь навязчивостями в точном (классическом) смысле слова, то есть не подпадая целиком под определение К.Вестфаля (Westphal, 1877), тем не менее совпадают с определением обсессивно-компульсивных расстройств в МКБ-10 (1994), где критерий “чуждости” или “бессмысленности или бесплодности” обсессивных идей носит более размытый характер. При патологических сомнениях вероятность беды, как бы она ни была мала, все же существует (по крайней мере, для пациента), все же логически возможна. Страдающий болезненными сомнениями никогда не скажет, что его переживания - это “полная бессмыслица” или “дурь”, “сумасшествие”, как говорят больные с навязчивыми сомнениями или может сказать больной с диссоциативными сомнениями. Но, тем не менее, он, скорее всего, согласится с тем, что большинство людей даже не обратили бы внимания на ту почти призрачную опасность, которая ему не дает покоя. Существо переживаний больного с патологическими сомнениями хорошо выразил один из пациентов: “Да, я понимаю, что из тысячи больных с похожими прыщиками только один окажется раковым пациентом. Но если им окажусь я, какое мне дело будет до статистики? Низкая вероятность, к сожалению, не исключает возможности”. Однако, все же существенно важно, что описываемые переживания возникают отнюдь не на любую тему. Содержанием стойких болезненных сомнений клинического уровня крайне редко, например, становятся опасения попасть в транспортную аварию, эпицентр землетрясения, стать жертвой теракта или бандитского нападения. Для того чтобы возникли стойкие, интенсивные болезненные сомнения, необходимо, чтобы пациент допускал, что вероятность реализации актуального тревожного опасения (пускай сама по себе ничтожная) все же выше вероятности случайной катастрофы. Тема патологических сомнений должна быть не просто тревожной, - она должна оставаться неясной для пациента, он должен плохо разбираться в ней, испытывать недостаток информации. Поэтому содержанием патологических сомнений чаще всего являются ипохондрические (преимущественно у пациентов - не врачей), а также морально-этические и социофобические переживания.
Как правило, патологические сомнения развиваются у личностей психастенического склада. Тревожность, склонность к сомнениям и низкая способность к “выключению” неприятных ассоциаций (Блейлер, 2001) являются их конституционально-характерологическими чертами (Бурно М.Е , 2000; Ганнушкин, 1964).
Когнитивная модель патологических сомнений представлена ниже (см. рис. 3).
Единственным способом эффективного симптоматического психотерапевтического воздействия на патологические сомнения является квалифицированное, подробное, детальное разъяснение. Разъяснение, посредством которого доказывается абсолютная невозможность беды или вероятность реализации тревожного опасения приравнивается к вероятности случайной катастрофы. В тех случаях, когда это возможно, патологические сомнения проходят сразу же после приведения убедительных доказательств.
К сожалению, найти достаточно весомые для пациента с болезненными ипохондрическими сомнениями аргументы - не всегда в силах психотерапевта (например, при сложных онкологических подозрениях). Однако в большинстве случаев такие аргументы находятся. Другое дело, что сам процесс разъяснений нередко длителен, часто требует скрупулезного, детального анализа представлений пациента о предмете своих страхов-сомнений и даже обучения больного, например, основам психологии, 122
психиатрии и соматической медицины или назначения различных диагностических процедур (при различных нозофобиях).
Клинический случай. Больной Щ. 23 лет. Диагноз по МКБ-10: Обсессивно-компульсивное расстройство (преимущественно навязчивые мысли или рассуждения). Тревожное (уклоняющееся) расстройство личности.
С детства тревожный по характеру, склонен к ипохондрическим переживаниям по незначительным поводам; трудно овладевает навыками, требующими моторной ловкости.
За четыре месяца до обращения к психотерапевту прочел в популярной книге по психиатрии, что “основными симптомами шизофрении являются эмоциональное опустошение, аутизм, амбивалентность и раздвоение личности”. Стал искать эти симптомы у себя и “как будто нашел”. Подозревая у себя шизофрению, стал еще больше анализировать свои мельчайшие душевные движения, “находить повсюду амбивалентность и эмоциональное обеднение”. Подозрения насчет заболевания шизофренией обосновывал данными рефлексивного самоанализа, самонаблюдения над своими эмоциональными реакциями, переживаниями. Так, вспоминал, что недавно на похоронах бабушки, которую очень любил, ощутил, что не чувствует никаких эмоций, - ни тоски, ни подавленности, ни горя, ни чувства потери, а “просто какую-то пустоту, вернее, вообще ничего, как эмоциональный паралич какой-то”. Вообще, обратил внимание на то, что, в отличие от многих других, редко испытывает яркие, сильные эмоции, “захлестнутость” чувствами (“разве что тревогой”). Беспокоился, не является ли все это признаками эмоционального опустошения.
Амбивалентность у себя подозревал на том основании, что часто сомневается, то есть не имеет определенного однозначного мнения по многим вопросам, “в отличие от большинства других людей, видит и ту и другую стороны проблемы”, не может “быстро, решительно выбрать “за” или “против”. Беспокоился, не является ли его склонность к постоянному самонаблюдению-самоанализу “раздвоением личности”.
Замечал, что склонен глубоко задумываться, “уходить в себя” и тогда “даже как бы забывает, где находится”, и может проехать остановку в метро или пропустить нужный поворот, идет или едет “на автопилоте”, может таким образом потерять нить разговора и т.д. Тревожился, не является ли такое глубокое погружение в свой внутренний мир проявлением аутизма.
Хотя понимал, что, скорее всего, эти “страхи” надуманы, что “наверное, сам себя накрутил”, и что такие проявления, как у себя, встречал и у некоторых других людей, “вроде бы здоровых”, все же не мог успокоиться, “пока остаются хоть малейшие подозрения, что болен”.
Чтобы разубедить себя, читал учебники, справочники по психиатрии, но “еще больше запутался”. Нарастали тревога, подавленность, “все мысли были направлены в одну сторону”, ждал психоза или слабоумия, только и “думал, что о своей шизофрении”, из-за этого не мог ничем другим заниматься, все другое не интересно, “пока этот вопрос не решен”. На работе удавалось все-таки хоть немного отвлекаться, с текущими заданиями справлялся, но “отодвинул все, что можно было отодвинуть”. Дома наваливались тревожные мысли, сомнения, спрашивал у родителей, не выглядит ли он сумасшедшим. Обратился за помощью к знакомому психиатру.
Врач сразу сказал, что “никакой шизофрении нет и в помине, а есть невроз навязчивостей”, и назначил лекарственное лечение - амитриптилин, сонапакс. Уверенность врача немного успокоила Щ., но ненадолго - засомневался, правильно ли врач разобрался в его состоянии, не успокаивает ли просто? Спрашивал врача, действительно ли не существует стопроцентно объективного биохимического анализа на шизофрению. Считал, что такой тест его “мигом бы успокоил”.
Лекарственное лечение переносил плохо, несмотря на малые дозы, - хотя препараты немного успокаивали, “было трудно думать не только о шизофрении, но и о чем угодно”, “ходил, как робот”, вялый, сонливый, плохо соображал. При этом, хотя и с трудом, но справлялся с работой.
Если не принимал лекарства - “мысли о шизофрении” наваливались с новой силой.
Через три недели лечения стал принимать только феназепам - 1,5 мг в день - от него более или менее успокаивался без “отупения”, но чувствовал, что тревога “просто притаилась от лекарства” и, стоит его отменить, вернется с прежней силой. Само то, что приходилось пить психотропные препараты, угнетало.
Психотерапевтический процесс. Щ. было предложено подробно изучить по книгам основные шизофренические расстройства и проявления психастенического характера. Было объяснено, что хотя, действительно, нет объективного биохимического “теста на шизофрению”, тем не менее существуют надежные клинико-психопатологические критерии, позволяющие это сделать. Пациенту была поставлена задача - “стать как бы немного психиатром”, чтобы с помощью знаний доказать себе безосновательность своих опасений, с чем Щ. с энтузиазмом согласился.
Последующие несколько недель Щ. подробно читал и конспектировал в библиотеке “Клинику, статику и динамику психопатий” П.Б.Ганнушкина, “О характерах людей” М.Е.Бурно, “Аутистическое мышление” и “Шизофрению” Э.Блейлера, учебник психиатрии под редакцией А.В.Снежневского, посетил несколько семинаров по характерологии и основным психопатологическим расстройствам. Сведения, добытые из книг и семинарских занятий, подробно разбирались и анализировались на терапевтических встречах. Были подробно рассмотрены все “психические проявления” Щ., вызывавшие у него подозрения. На доступном ему уровне приводились как можно более убедительные аргументы.
Так, были прояснены различия между сомнениями, с одной стороны, и шизофренической амбивалентностью, с другой (при последней разнонаправленные душевные движения сосуществуют бесконфликтно), между психастенической второсигнальностью-мыслительностью, депер- сонализационной защитой и - эмоциональным уплощением (последнее просто невозможно почувствовать самому), между самонаблюдением и - “раздвоением личности” (к последнему нет критики), между задумчивым погружением в себя и аутизмом (последний - не просто уход во внутренний мир, а потеря границы с реальностью, жизнь в соответствии с аффективными тенденциями в результате “расслабления ассоциаций”) и т.д.
В результате таких бесед Щ. убедился в том, что у него нет никаких оснований подозревать у себя шизофрению, и что у него даже меньше шансов заболеть, чем у здорового, потому как “уже и так психопат”. Щ. окончательно успокоился, говоря, что “словно камень с горы упал, как заново возродился к жизни”. Он горячо благодарил за помощь, отметив, что без такой скрупулезной работы объяснения, детального доказательства не смог бы избавиться от “страхов”, вот ведь и другой врач тоже говорил, что нет шизофрении, а на просьбы доказать это - махнул рукой, “дескать, не валяй дурака”.
Положительный катамнез - 4 года.
Какие-либо другие когнитивные техники (например, “шкалирование”, “антикатастрофицирующая” практика) при патологических сомнениях не работают. Экспозиция здесь невозможна по причине того, что пациенты не могут заставить себя не сомневаться во время экспозиции (сомнение является непроизвольной психической активностью, в нем невозможно выделить “компульсию” как произвольное действие).
Диссоциативные со-мнения (навязчивая убежденность)
В эту группу мы отнесли обсессивно-компульсивные расстройства, характеризующиеся одновременным наличием в сознании больного двух противоположных, взаимоисключающих комплексов представлений: рядом, в одно и то же время сосуществуют интенсивное тревожное опасение и твердое понимание абсурдности этого опасения. По выражению К.Ясперса (1997), при этих расстройствах “личность верит в определенное содержание (которое в большинстве случаев является осмысленным), одновременно зная, что данное содержание ложно. Возникает борьба между убежденностью в чем-то и знанием того, что истинно как раз противоположное”.
В отличие от патологического или обычного сомнения, при навязчивой убежденности отсутствует чувство неуверенности, “переживаемое как психологически целостное знание о ситуации” (К.Ясперс).
Здесь противоположные душевные движения сосуществуют без борьбы между собой или, во всяком случае, эта борьба недостаточна, не настолько интенсивна, чтобы выбрать одно из двух взаимоисключающих решений, хотя все необходимые логические предпосылки для такого выбора имеются. Так, например, пациент, уронив на пол ручку, “сомневается, не испачкалась ли она паркетным лаком, хотя одновременно понимает, что ремонт был три года назад, и лак давно высох”. Или вдруг возникает переживание, что он на самом деле не приходится отцом своему ребенку, хотя в тоже время пациент полностью доверяет жене и знает, что внешне сын на него очень похож. При этих расстройствах больной уверен, что содержание его тревоги абсурдно и бессмысленно, и в то же самое время допускает обратное, считая, что тревога имеет смысл. Эти расстройства являются, на наш взгляд, симптомом, патогномоничным для шизотипического расстройства и шизофрении , непосредственным проявлением процессуальной амбивалентности, схизиса. (Блейлер, 2001). Взаимоисключающие мнения существуют здесь как бы в разных планах, почти не “соприкасаясь”. Больной в этих случаях не может прийти к однозначному мнению по тревожащему его вопросу не потому, что ему не хватает убедительной информации, как при патологических сомнениях, а потому, что не может обобщить имеющуюся у него информацию, - как можно полагать, ввиду первичной эндогенно-процессуальной слабости обобщения.
Но в отличие от обычных эндогенно-процессуальных расстройств мышления, в данном случае одновременное сосуществование взаимоисключающих тенденций связано с сильным тревожным аффектом, и, будучи некритичным к самой амбивалентности, больной, тем не менее, воспринимает свое тревожное опасение как нездоровое, патологичное (см. рис.4).
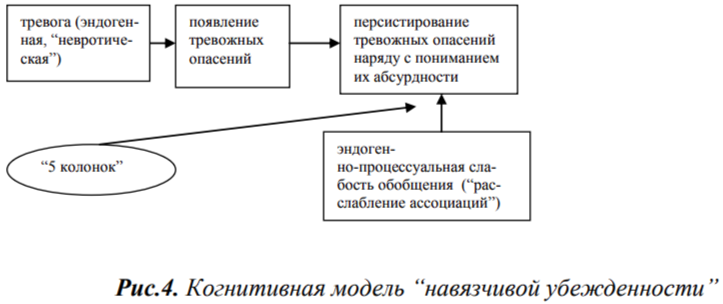
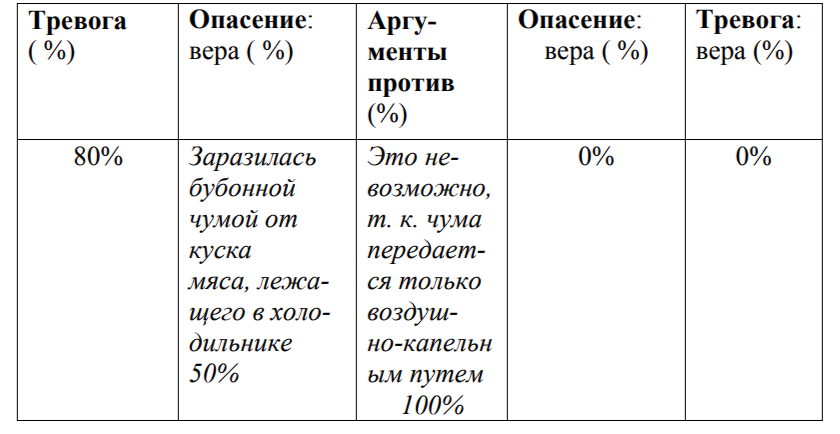
По нашему опыту, наиболее эффективным методом в работе с указанной симптоматикой может служить техника “Пять колонок”.
При возникновении симптомов пациенту предлагается заполнять табличку из пяти колонок. В первой - больной оценивает интенсивность возникающего у него вместе с симптомом чувства тревоги в процентах от 0 до 100, где 0% - полное спокойствие, а 100% - самая сильная тревога, какую только можно себе представить. Во второй колонке он должен сформулировать пугающую его мысль (опасение) и оценить степень своей веры в нее - опять же, в процентах, где 100% означают абсолютную уверенность, что так оно и есть, а 0% - абсолютную убежденность в том, что это невозможно. В третьей колонке приводится логический аргумент (аргументы) против “пугающей мысли” и его выраженная в процентах убедительность (для самого себя и в данный момент). Четвертая колонка - оценка веры в “пугающую мысль”, но уже после того, как приведен и оценен логический
Шизофрении в широком, “блейлеровском ” смысле.
аргумент. Пятая колонка - оценка интенсивности связанной с симптомом тревоги после всей предыдущей операции.
Больной учится пользоваться данной методикой сначала письменно, вместе с врачом на терапевтических сессиях, потом самостоятельно (с обсуждением, проверкой и работой над ошибками во время встреч с врачом). Научившись справляться с симптомами письменно, больной, наконец, переходит к заполнению таблички в воображении.
По-видимому, терапевтические механизмы метода пяти колонок состоят в данном случае в том, что “когнитивная табличка” помогает не только четко разделить, но и противопоставить амбивалентные душевные движения, а затем, наглядно оценив с помощью дискретных единиц свою веру в эти разнонаправленные, взаимоисключающие суждения, отнестись к ним более целостно, - внутренне “собраться”, сделать логический вывод, совершить обобщающий выбор, несмотря на тревогу и первичную “слабость обобщения”.
Термин Ясперса - “навязчивая убежденность” кажется нам не совсем удачным, так как представляет собой противоречие в терминах. Надо признать: поскольку речь идет о расстройстве, невозможном при наличии здорового мышления, о переживании, в которое невозможно “вчувствоваться”, ему вообще трудно подобрать адекватное выражение в языке. Термин “диссоциативные со-мнения” представляется нам более приемлемым, так как в нем подчеркивается психопатологическая природа расстройства.
Следует отметить, что многие навязчивости у больных с шизотипическим расстройством несут на себе “печать” амбивалентности, диссоциативности, недостаточной критичности (Озерецковский, 1958; Консторум и др., 1932; Наджаров, 1955; Бурно М.Е., 2000). В группу больных диссоциативными со-мнениями мы отнесли те случаи, где диссоциативность играет ведущую роль в структуре симптома, что обнаруживается не только при внимательном клинико-психопатологическом анализе, но и “ex uvantibus”.
Клинический случай. Больная Т., 56 лет. Врач-рентгенолог по профессии. Диагноз по МКБ-10: Шизотипическое расстройство. Паническое расстройство. Обсессивно-компульсивные расстройства.
Примерно с 25-летнего возраста страдает от различных неврозоподобных расстройств - панические атаки, агорафобия, периоды деперсонализации, обсессивно-компульсивные расстройства. Среди различного рода навязчивостей мучается от симптомов, которые сама называет термином “умственная жвачка”. Так, например, услышав по радио рассказ о бубонной чуме, начинает беспокоиться - не заразилась ли она этой болезнью от куска мяса, лежащего в холодильнике, хотя сама, будучи врачом, знает, что таким образом бубонная чума не передается. Или, прочтя в газете об аварии на химическом заводе, тревожится, не взорвется ли вдруг канистра с бензином, стоящая на балконе, хотя понимает, что никаких оснований к этому нет. Или вдруг ни с того, ни с сего “навязчиво свербит в голове мысль”, что закопала своего умершего кота живьем.
Психотерапевтический процесс. Механизмы действия метода колонок на ее “умственные жвачки” (диссоциативные со-мнения) были объяснены пациентке примерно следующим образом: “Лежащее в основе Ваших расстройств эндогенное напряжение, эндогенная тревога, с одной стороны, заставляет Вас думать о плохом, о страшном, а с другой - мешает логически мыслить, обобщать. Поэтому в Вашем сознании одновременно сосуществуют взаимоисключающие мысли: мысль о том, что случилось или случится что-то страшное, и тут же - мысль о том, что это страшное невозможно. Если бы Вы могли в этот момент размышлять логично, то, обобщив имеющуюся у Вас информацию, выбрали бы одну из тенденций, и, скорее всего, пришли бы к выводу, что бояться нечего. Но поскольку логика в этом состоянии не работает, Вы, понимая, что Ваши переживания абсурдны, продолжаете мучиться от страха. Значит, главное, что нужно сделать, чтобы избавиться от симптома, - это “завести” логику”. Пациентке было предложено при появлении симптомов заполнять “табличку”. Например:
Пользуясь этой методикой, Т. постепенно научилась быстро справляться со своими диссоциативными со-мнениями. Хотя они и продолжали возникать, она сразу же заполняла табличку (сначала письменно, потом уже и устно). Время, уходящее на “умственную жвачку”, сократилось примерно в два раза. Т. отмечала, что попытки убедить себя без применения “таблички” оказываются безуспешными, в то время как табличка как-то “просветляет, проясняет сознание, и тогда успокаиваешься”.
По нашим данным, эффективность дифференцированного подхода в 1,5 раза превышает эффективность метода экспозиции в условиях его недифференцированного применения . Более высокая эффективность дифференцированной психотерапии установлена у больных с патологическими сомнениями и навязчивыми образами (подавляющее большинство пациентов достигает высокой или значительной степеней улучшения). Более низкая - у больных с навязчивыми действиями и мыслительными операциями и с диссоциативными со-мнениями (больные с диссоциативными со-мнениями не достигают высокой степени улучшения). Как позволяют думать клинические данные, факторами, негативно влияющими на эффективность, являются шизотипическое расстройство, а также большое количество времени (более 8 часов в день), которое затрачивается на собственно обсессивно-компульсивные расстройства у больных с шизотипической феноменологией.
В нашем исследовании эффективность недифференцированного применения метода экспозиции оказалась несколько ниже, чем в других (45% больных, достигших улучшения средней и высокой степени, - против 50 -75% в зарубежных публикациях). Это может быть обусловлено следующими факторами:
Благодаря широкой доступности высококвалифицированной когнитивно-поведенческой терапии и популярности психиатрической помощи в развитых странах, к зарубежным исследователям попадает больше больных на ранних стадиях заболевания и больных с легкими формами ОКР, то есть более курабельных.
Проводя лечение по методу экспозиции, мы старались применять этот метод как можно более изолированно, не используя других психотерапевтических воздействий. Исследователи, не ставящие себе такой задачи, в живой психотерапевтической работе могли стихийно использовать и другие психотерапевтические приемы (например, разубеждение или объяснение механизмов симптома)
В нашей выборке больных большой процент (53,3%) составляли пациенты с так называемыми “чистыми” (“pure”) обсессиями, плохо поддающимися поведенческой терапии и по мнению зарубежных исследователей.
Отказ пациентов от экспозиции мы оценивали как неэффективность данного метода.