Большое внимание уделяется помощи людям, находящимся в суицидаль- ном кризисе, в то время как вопросы, касающиеся оказания помощи род- ственникам суицидентов, мало изучены. Чтобы оказывать квалифициро- ванную поддержку семье необходимо понимать мишени психологической работы. В статье приводится анализ защитных факторов и факторов риска, которые могут влиять на тяжесть эмоционального состояния после потери.
Описаны особенности переживания детьми суицида родственников. В от- личие от переживаний после естественной смерти, родственники суици- дента испытывают сильное чувство вины и социальную стигматизацию, что мешает им получить неформальную помощь. Родственники суицидента находятся в группе риска развития депрессии, симптомов посттравматиче- ского стрессового расстройства, соматических болезней, злоупотребления ПАВ и суицидального поведения. Обосновывается необходимость созда- ния программы помощи, учитывающей специфику отношений, которые были между суицидентом и членами семьи, стадию переживания горя и на- выки совладания членов семьи.
Ключевые слова: суицид, семья жертвы суицида, горе, третичная профи- лактика.
Как в большинстве неслыханных происшествий было здесь бередящее душу «если бы», делавшее особенно мучительными размышления о том, как можно было бы предотвратить случившееся У. Стайрон. «Выбор Софи»
С учетом зарегистрированных Росстатом (www.gks.ru) суицидов в 2015 г., не менее 150–250 тысяч россиян переживают многообразное бремя потери лишь в «отчетном году» [Официальный сайт Госкомстата]. Осколками судьбы покончив- шего с собой, его «напрасной смертью» [WassermanD., Rihmer, 2012] ранены от 6 до 32 человек [Гроллман, 2001]: близкие, знакомые, профессионалы, случайные свидетели.
По оценкам исследователей у 85% американцев кто-то из их близ- ких или знакомых совершал суицидальную попытку [Young, 2012]. Суицид от- носится к стрессогенным жизненным событиям, представляя угрозу жизнедеятельности, приводит к невосполнимым потерям [Young, 2012], ощу- щается близкими как катастрофа [Алавердова, 2014], предъявляющая требования, превышающие адаптивный потенциал близких суицидента. Близких суицидента называют «выжившими» («survivors»), «оставшимися в живых жертвами» [Шнейдман, 2001] после катастрофы [Pompili, 2013], «свидетелями» [Тукаев, 2003].
Семейное бремя суицида может быть условно разделено, как бремя любой болезни, на объективное и субъективное [Deeken, 2003]. Объективное бремя суицида может быть подсчитано в русле денежного эквивалента [Любов, 2013]: при расширенной позиции стоимостного анализа следует учесть медицин- ские издержки (оказание профессиональной помощи) и потерю (сни- жение) работоспособности, дохода близких суицидента как социальные издержки [Corso, 2007]. Влияние суицида на качество жизни близких суицидента важно учесть в стоимостном анализе. Субъективное бремя определено оценкой тяжести ситуации близкими [Петрюк, 2004].
Субъективное бремя завершенного суицида
Cложная палитра эмоций и чувств «выжившего» включает шок, вину, гнев, чувство заброшенности и одиночества, отрицание, безнадежность, отвержение, замешательство, чувства позора, обиды, унижения, не- состоятельности [Jordan, 2001]. Чем ближе человек суициденту, тем тяжелее он переносит неожиданную (в 80% случаев) для него смерть [McDonell, 2003]. Сочета- ние горя, вины и раскаяния сохраняется годами и может передаваться до третьего и четвертого поколения [Carson, 2013]. Описывая свои эмоции, близ- кие суицидента нередко используют телесные эквиваленты (например, «в груди как будто острый камень давит на ребра»), что характерно для депрессии и иных психосоматических стрессогенных расстройств [Гроллман, 2001].
Близкие жертвы суицида уязвимы к развитию посттравматического стрессового расстройства (ПТСР), соматических болезней [Beautrais, 2004; Young, 2012], пси- хического расстройства [WassermanD., Rihmer, 2012], депрессии [Гроллман, 2001], злоупотреблению психоак- тивными веществами (ПАВ) [Brent, 2010].
С одной стороны, самоубийство близкого может снизить суицидаль- ный порог горюющих [WassermanD., Rihmer, 2012], но с другой стороны, в группу суицидального риска попадают друзья и близкие родственники, не связанные кровным родством [Pitman, 2016]. Мотивом суицида служит стремление избежать одиноче- ства, приобщиться к погибшему и избежать душевной боли, мук самооб- винения [Sakinofsky, 2007]. Нередко появление суицидальных мыслей сопровождается стыдом, мешающим обратиться за помощью. Горюющие, не имеющие возможности довериться кому-то, чаще имеют суицидальные мысли по сравнению с теми, кто может поделиться своими переживаниями [Tsukahara, 2016].
Суицид в семье становится образцом подражания — близкие жертвы входят в группу риска суицида [WassermanD., Rihmer, 2012; Young, 2012] как «окончательного решения» ти- повых жизненных тягот, особенно при романтизации образа погибшего [Данн-Максим, 2005]. Девушка, сохранив предсмертную записку тети, в свой недобрый час взяла ее за образец для собственного суицида [Лукас, 2000]. Брат Э. Хемингуэя вы- брал такой же способ ухода из жизни (и оба — как их отец). Риск суици- да актуализируется в годовщину потери [Hoff, 1989]: речь идет о так называемых «юбилейных самоубийствах». Дистресс вызывает не только дата смерти, но и день рождения умершего, день свадьбы. Традиционный сбор семьи в печальные годовщины объединяет горюющих [Bowlby-West, 1983].
Особенности переживания горя «выжившими»
Существуют различия в горевании, отчасти в силу внезапности смер- ти, особенно когда первая суицидальная попытка становится смертель- ной [Beautrais, 2004; Pompili, 2013]. Данные о влиянии способа самоубийства противоречивые в некоторых исследованиях было показано, что при более жестком, на- сильственном способе самоубийства близкие испытывают более силь- ный дистресс [Bhise, 2016]. В отличие от переживаний смерти по «естественным причинам», для близких типичен вопрос смысла, мотива нежданной смерти [Jordan, 2001]. Бремя потери усугубляют стигматизация и самостигматиза- ция, которым подвергаются близкие суицидента [Sveen, 2008; Young, 2012], нередко при- чины смерти члена семьи скрываются от окружающих [HarwoodD., Hawton, 2002]. Типичным для близких суицидента является неспособность смириться, чувство отторжения умершим. Они ищут объяснение причин самоубийства.
Возможны враждебность, перенесение вины на других [Данн-Максим, 2005], гнев на не- милосердную судьбу, Бога, медперсонал, на умершего. Отрицая суицид, близкие считают его несчастным случаем [Лукас, 2000] и требуют «расследования убийства». Чувство отверженности выражено словами: «Он предпочел смерть жизни со мной» [Алавердова, 2014]. Вопреки ритуальному безмолвию перед фак- том суицида, потрясенные смертью говорят о нем иначе, чем об «обыч- ной» кончине [Cettour, 1999].
Существенных различий по риску депрессии, тревожного расстрой- ства, ПТСР в группах переживающих утрату близких вследствие суицида и ненасильственных смертей не выявлено [Sveen, 2008].
У матерей 12—28-летних погибших насильственно (убийство, само- убийство) разрешение более выраженного дистресса в течение полу- года происходит медленнее, чем у отцов жертв, у них выше риск хро- нификации состояния [Тукаев, 2003]. Через 2 года выявлены признаки ПТСР у 21% матерей и 14% отцов убитых, причем полный синдром вдвое чаще у родителей убитых, а не жертв суицида. Потеря супруга обусловила ПТСР в 10% случаев после хронического недуга или внезапной смер- ти, но в 36% случаев насильственных смертей (включая суицид), в 40% случаев симптомы хронифицированы и коморбидны c депрессией [Тукаев, 2003].
Возможно, через 2—4 года различия стираются [Jordan, 2001], но близким жерт- вы суицида нужно больше времени для облегчения самостигматизации и чувства вины [35, 15].
Члены семьи суицидента «оглушены горем» [Алавердова, 2014], испытывают шок, не могут поверить в реальность случившегося: «скоро очнусь от кошмара и все в порядке» [Гроллман, 2001], «увидела птичку и поняла, что брат вернулся сказать, что все хорошо». Страх недоговоренности (при надежде на благополуч- ный исход) усилен, если суицидент при смерти: «боялась, что она умрет до того, как я поговорю с ней» [Лукас, 2000]. Развитие ПТСР через 4—14 месяцев после трагедии зависит более от отношений родства, но не от причины смерти [Cleiren, 1995].
Неотягощенное горе протекает примерно в течение года, проходя несколько фаз: шок, отрицание, горе, реорганизация и завершение [Василюк, 2006].
Горе, связанное с суицидом, отличается большей тяжестью, чем при «естественной» кончине [Knieper, 1999]. В межгрупповом исследовании с общей выборкой в 187 горюющих было выявлено, что через два года после суи- цида отрицательные эмоции у испытуемых перестали занимать большую часть дня [Rabalais A.M, 2016]. Спустя шесть месяцев после трагедии, 45% близких суи- цидента отмечают ухудшение психического состояния, у 20% это ухуд- шение сопровождается физическим истощением [Douglas, 2010]. При этом у самих близких могут быть нереалистичные ожидания относительно процесса горевания, например: «С каждым днем я буду чувствовать себя лучше» [Данн-Максим, 2005]. Патологическое горе (нарушение психосоциальной адаптации, де- прессия) сопряжено с суицидальными мыслями близких.
Чувство вины — одно из самых сильных переживаний [Алавердова, 2014; Гроллман, 2001]. У близ- ких суицидента появляется руминация. Вновь и вновь, перебирая про- изошедшие события, они задают себе вопросы: «Как я это допустил?» и «Что можно было изменить». Люди в тревоге прибегают к магическому способу мышления как возможности защититься от непереносимой ре- альности: «правильный» поступок мог предотвратить трагедию [Лукас, 2000]. Это усиливает чувство вины [Алавердова, 2014].
Эмоциональные последствия часто усиливаются из-за несоответ- ствующей реакции близкого окружения семьи, что приводит к тому, что человек остается наедине с горем. Окружающие, стремясь помочь близ- ким суицидента, не знают, как это лучше сделать, и совершают типовые ошибки: 1) избегают бесед об умершем, выстраивая «стену молчания»; 2) поверхностно интересуются переживаниями; 3) дают «бесполезные советы», не понимая долгосрочную природу горя, предлагая «скорее идти вперед» [Алавердова, 2014; Feigelman, 2008]. Скрывая горе, члены семьи суицидента опасаются общественного порицания [Гроллман, 2001] и избегают общения, считая, что окру- жающие изменили свое отношение к ним [Begley, 2007]. Многие искренне хотят помочь близким суицидента, но не знают, как лучше это сделать. Не- ловкость и нерешительность окружающих воспринимаются семьей как неприятие и отвержение, что усиливает самостигматизацию [Алавердова, 2014; Jordan, 2001].
Близкие жертвы суицида утрачивают «право жить без печати само- убийства» [Гроллман, 2001; Шнейдман, 2001]. У горюющего возможно ощущение: «На мне огромный плакат: мой сын — самоубийца». Трагедия умалчивается и скрывается, как психический недуг, когда семья и друзья подвергаются стигматиза- ции по ассоциации «стигма вежливости» [Goffman, 1963]. Семейная тайна препят- ствует открытости родственных связей. Если окружающие причисляют суицидентов к «ненормальным», семьи последних тоже попадают в их число: «Нас заставляют чувствовать, будто и мы больны» [Лукас, 2000]. Большин- ство близких суицидентов (как и жертвы) не получают своевременной и адекватной помощи [Cerel, 2008], ее поиск затруднен самостигматизацией [Feigelman, 2008].
Стигматизация суицидентов укоренилась и в среде профессионалов [Руженкова].
Отсутствие сопереживания, уклонение от помощи повышает риск де- прессии и суицида. Порой, напротив, оправдательные мифы [Jordan, 2001] идеа- лизируют жертву: «А зачем он себя застрелил? — Он был очень влюблен, а когда очень влюблен, всегда стреляют себя...» (И. Бунин «Часовня»).
В регионах Японии со сверхвысокими уровнями суицидов распростра- нены мифы: «Если человек решился, суицид неизбежен», «Никто не мо- жет остановить суицидента». Эти убеждения связаны с семейной исто- рией [Tsukahara, 2016].
В качестве моделей нежелательного поведения в ответ на самоубий- ство близкого можно выделить: 1) поиск виновных, при непонимании наличия психической болезни у суицидента; 2) «вечный» траур вместо жизни с болью опыта; 3) чувство вины и самобичевание [Данн-Максим, 2005]; 4) соматиза- ция — уход в болезнь вместо открытого выражения чувств [Beautrais, 2004; Young, 2012]; 5) са- моограничение — уход от радостей жизни [Лукас, 2000]; 6) аддиктивные формы поведения — бегство в работу, употребление ПАВ [Brent, 2010]; 7) суицидальное и саморазрушающее поведение [WassermanD., Rihmer, 2012].
Суицид и семья
Самоубийство — испытание на прочность функционирования се- мейной системы [Амбрумова, 1984]. После суицида ребенка ухудшается ее сплоченность (эмоциональная связь) и адаптация [Lohan, 2002]. Меняются взаимоотношения членов семьи [Амбрумова, 1984], начинают происходить изменения в ее структуре. Од- нако изменения в семейном функционировании начинаются, вероятно, еще до суицида. Так, в случае самоповреждающего поведения у детей, повышается внимание и усиливается контроль за поведением ребенка.
В некоторых случаях с целью предотвращения самоповреждений у ре- бенка, родители избирают непродуктивные воспитательные стратегии, основывающиеся на запретах или попустительстве. При этом повыша- ется уровень конфликтности в семье, игнорируются эмоциональные потребности других членов семьи (в том числе и детей) [Ferrey, 2016]. Нередко у суицидентов дисфункциональные семьи: они отличаются ригидностью, неорганизованностью, неразвитыми навыками решения проблем, не- четкостью разделения ролей домочадцев, размытыми границами по- колений [Richman, 1971], что, однако, не делает их фатально «суицидогенными».
При изначальной изоляции суицидента от «семейной коалиции» близ- кие переживают трагедию легче. Вдова (после гибели «блудного» мужа) говорит отстраненно: «Жил бы у любовницы — был бы жив, а у меня все перегорело» [Амбрумова, 1984]. Если суициду предшествовал развод, бывшие жена (муж) порой винят себя больше; их осуждают «за предательство» [Beautrais, 2004], «доведение до самоубийства». Иногда после суицида возникает чувство облегчения, освобождения, если отношения были напряжены «невоз- можным поведением» жертвы [Hoff, 1989; Jordan, 2001]; когда гибель близкого не столь уж внезапна [24, 35] после многократных суицидальных попыток [Sveen, 2008], отказа от помощи вследствие мучительных душевных и/или телесных недугов (хронический суицид): «…наконец она обрела покой и не стра- дает» [Лукас, 2000]. Чувство облегчения сопровождается субъективным чувством вины [81]. Если семья предполагала, что суицид может случиться, менее выражены гнев, вина, печаль [Jordan, 2001].
Возможны конфликты в семье из-за различий в стратегиях совлада- ния с горем. Так, уход в работу овдовевшего отца может восприниматься детьми как невнимание, бесчувствие [Jordan, 2001]. Люди избегают раскрывать чувства, боясь, что больше огорчат себя и других [Bowlby-West, 1983], отдаляются друг от друга. Молчание позволяет сдержать взаимные обвинения, но ли- шает взаимной поддержки. Такой образец поведения может перейти к следующему поколению [Лукас, 2000]. Суицид — испытание на прочность функ- ционирования семейной системы, отчуждение может происходить в тот момент, когда близким особенно важна поддержка [Данн-Максим, 2005].
Возрастные особенности переживания суицида
У детей жертвы суицида, по сравнению со сверстником, пережившим смерть родителя по «естественной причине», более выражены гнев, тре- вога и стыд, но не вина [Cerel, 2008]. Дети переживают «предательство», одино- чество, страшась полного сиротства [Dalke, 1994]. Ощущают собственную ник- чемность (погибший не ценил сына/дочь достаточно, чтобы жить) [Bille-Brahe, 1992], отверженность и обиду («Почему меня бросили?») [Лукас, 2000]. Дети корят себя, что непослушание, плохие оценки стали причиной суицида.
В препубертате воспоминания о потере отца в первые 25 месяцев чаще сопровождаются печалью [Тукаев, 2003]. Риск ПТСР повышен при угрозе разво- да родителей перед суицидом одного из них и /или обнаружении тела.
Нужны годы для осознания детской травмы, воспоминания тревожат всю жизнь [Лукас, 2000]. Так, ребенок, названный в честь дедушки и нашедший его тело, вырос и застрелился за кухонным столом как тот, повторив сценарий су- ицида. При этом нельзя исключить депрессии травмированного в детстве ребенка. Горе не связано тесно с депрессией [Melhem, 2004], но может стать ее триг- гером. Процесс переживания детей может быть отставлен во времени, так как от оберегаемого ребенка обычно утаивают причину смерти родителя (близкого) [Гроллман, 2001; Bowlby-West, 1983]. Правда может открыться из уст бестактного посторон- него [Лукас, 2000]. Возможна идентификация с погибшим (как и при естественной смерти). Дети задаются впервые вопросом: «Не смертен ли я?» [Алавердова, 2014], иные же стремятся воссоединиться с любимым через суицид. У детей не сложилась концепция смерти, потому и низок порог суицидального поведения (официальная статистика указывает нижний возрастной порог в 5—7 лет).
В закрытой семейной системе возможны кластерные суициды (вспомним страницы «Девственницы-самоубийцы» Д. Евгенидиса).
Овдовевшему трудно говорить с ребенком о смерти, так как тот задает безответные вопросы, мучающие его самого («Что будет с нами?») [Schonfeld D.J, 2009].
Дети могут почувствовать, что родитель эмоционально закрыт для них [Lohan, 2002], взрослые стремятся быть «сильными», не делиться мучительными переживаниями, оберегая детей от страдания [Bowlby-West, 1983].
В оценочной шкале стрессовых событий Холмса-Раге потеря ребен- ка, родителя или супруга оценивается более тяжелой, чем смерть брата или сестры [Holmes, 1967], но «дежурное» замечание знакомых «Какой ужас для твоих родителей» обесценивает потерю брата или сестры, чувства ре- бенка игнорируются. Братьям и сестрам сложнее получить неформаль- ную и профессиональную поддержку [Алавердова, 2014]. Хотя сиблинги и отцы более печальны, матери погибшего ребенка более склонны к депрессии [Тукаев, 2003].
При гибели ребенка родители оставляют братьев или сестер суицидента без внимания [Ferrey, 2016], и те чувствуют себя заброшенными. Подростки ис- пытывают тоску, поглощены мыслями об умершем, с трудом принимают факт смерти. Близкие по возрасту братья и сестры особо подвержены депрессии [Beautrais, 2004], страдают от недостатка внимания ушедших в горе взрос- лых. Страх за жизнь «выжившего» ребенка ведет к гиперопеке или все- прощению. У вдовца (вдовы) возникает ощущение одиночества и беспо- мощности из-за неразделенной ответственности за ребенка, последний может занять роль родителя, «взрослея на глазах»: изменяется семейная иерархия [Bowlby-West, 1983]. Испытание делает подростка терпимее, взрослее. Однако чрезмерная эмпатия суициденту может быть обусловлена склонностью к суициду. Особенности переживания утраты пожилых на сегодняшний день мало изучены [Cerel, 2008].
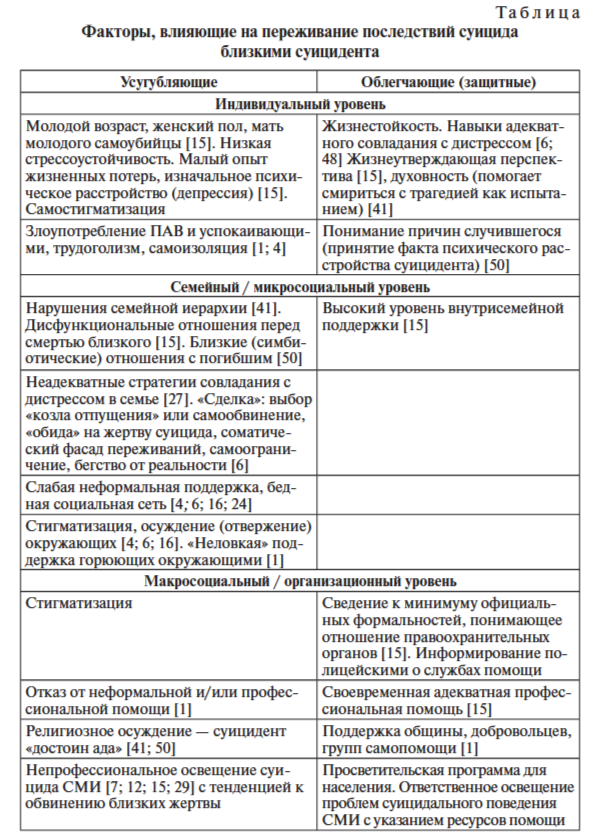
Баланс факторов риска и буферных факторов определяет тяжесть пе- реживания последствий суицида близкими суицидента (таблица).
Заключение
Неблагоприятное и длительное воздействие суицида на близких жерт- вы связано со сложной формой тяжелой нежданной утраты [Тукаев, 2003]. Бремя потери усугублено стигматизацией и самостигматизацией. «Выжившие» находятся в группе риска возникновения суицидального поведения, со- матических и психических расстройств [WassermanD., Rihmer, 2012]. Недостаточно системати- ческих исследований бремени «выживших»; следует детально изучить адаптивные и дезадаптивные механизмы совладания с утратой, динамику психосоциального восстановления «выживших», в связи с чем перспек- тивен качественный анализ (нарративы, полуструктурированный опрос).
Программа помощи близким жертвы суицида в рамках третичной профи- лактики (поственции) должна стать интегральной частью типовой анти- суицидальной междисциплинарной и межведомственной программы на федеральном и региональном уровнях с привлечением ресурсов нефор- мальной помощи (обученные и организованные в группах самопомощи добровольцы, религиозные и благотворительные организации). Своевре- менная помощь облегчит бремя утраты, проявляющееся во многих сферах жизни (экономической, клинической, макро- и микросоциальной).