Введение
Согласно результатам эпидемиологических исследований, на протяжении жизни боль в пояснично-крестцовой области возникает более чем у 70–80% населения и является одним из ведущих инвалидизирующих факторов во всем мире
[Исайкин, 2015].
По некоторым оценкам затраты на лечение боли в спине составляют около 2% от ВВП в развитых странах. Результаты российских эпидемиологических исследований показали, что примерно 25% от совокупного количества обращений за медицинской помощью лиц трудоспособного возраста связаны с болью в нижней части спины
[Зиновьева, 2018]. Право человека на облегчение боли закреплено законодательно. Пункт 5 статьи 19 Федерального Закона от 21.11.2011 № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» определяет, что пациент имеет право на «облегчение боли, связанной с заболеванием и (или) медицинским вмешательством, доступными методами и лекарственными препаратами».
Известно, что боль, являясь комплексным феноменом, представляет собой результат динамического взаимодействия биологических, психологических и социокультурных факторов
[Данилов, 2016; Кузьминова, 2020]. Современный подход к типологии боли предполагает классификацию болевых ощущений по параметрам временной протяженности (острая, хроническая) и по механизмам формирования болевых ощущений — ноцицептивная и смешанная (нейропатическая, дисфункциональная)
[Данилов, 2016]. Есть мнение, что хроническая боль является результатом специфического «болевого поведения» и способом эмоционального реагирования пациентов, что свидетельствует о ее смешанном характере и позволяет трактовать ее как процесс, связанный с физиологией, но не тождественный ей, и осуществляемый психикой
[Парфенов, 2019].
Поведенческим результатом отношения человека к собственному заболеванию, в том числе хронической боли, является его приверженность проводимым терапевтическим мероприятиям, то есть комплаенс [Старостина, 2015]. В последние годы пристальное внимание изучению данного конструкта уделяется как медиками, так и психологами, работающими в составе мультидисциплинарных реабилитационных команд, поскольку из-за значительной временной протяженности процесса медицинской реабилитации хронизация болевых ощущений может стать фактором, истощающим не только физические, но и мотивационные ресурсы человека [Избранные лекции по, 2016; Порошина, 2017].
Наиболее полно вышеизложенные соображения в проблемном поле взаимодействия личности и болезни реализованы посредством интегративного объяснительного конструкта «внутренняя картина болезни» (ВКБ), под которой в медицинской психологии понимают совокупность субъективных представлений человека о своем заболевании, включающую несколько уровней психического отражения: сенситивный, мотивационный, эмоциональный и интеллектуальный
[Цветкова, 2012]. В настоящее время существует большое количество работ, посвященных изучению психологических коррелятов ВКБ у пациентов с хронической болью на фоне различных заболеваний в целях поиска методов дифференциальной диагностики и организации наиболее эффективных лечебно-реабилитационных мероприятий
[Мигунова, 2018; Сериков, 2019; Ялтонский, 2020]. Выявление психологических аспектов формирования ВКБ позволяет медицинским психологам сконцентрировать внимание на специфических параметрах, актуальных для конкретных категорий пациентов.
Однако в упомянутом методическом подходе не учитывается типология болевых ощущений, в связи с чем гипотезой настоящего исследования стало предположение о том, что могут быть выделены варианты ВКБ у пациентов с хронической болью в спине в зависимости от характера (ноцицептивная/смешанная) субъективного восприятия болевых ощущений.
Цель исследования — изучение психологических механизмов формирования внутренней картины болезни у пациентов с хронической болью в спине.
Материал и методы
Выборка. В исследовании приняли участие 84 пациента, находившихся на стационарном этапе медицинской реабилитации в филиале № 3 ГАУЗ МНПЦ МРВСМ ДЗМ поводу нарушения двигательных функций, возникших на фоне дорсопатии (шифры M42, М46, М48, М51, М52, М53, М54 по МКБ-10). Критерием включения в выборку явилось наличие хронической (более 12 недель) боли умеренной интенсивности. Было обследовано 52 (61,9%) женщины и 32 (38,1%) мужчины в возрасте 54,5±14,4 года, продолжительность боли у которых составила 12,9±13,4 лет. Работа выполнялась в рамках темы НИР «Разработка пациент-ориентированной модели медико-психологической реабилитации» (№ государственной регистрации АААА-А20-120060490050-1; протокол ЛЭК № 1 от 06.02.2020 г.).
Процедура и методики исследования. Предметом настоящего исследования явилось субъективное восприятие заболевания, концептуализированное в рамках четырехуровневой концепции ВКБ с помощью валидизированных и рекомендованных Союзом реабилитологов России методик и шкал. Психодиагностическое обследование производилось с учетом добровольности участия и наличия информированного согласия путем самостоятельного заполнения бланковых вариантов опросников в присутствии медицинского психолога.
В качестве внешнего критерия валидности исследования использовалась усредненная оценка лечащего врача и инструктора лечебной физкультуры меры комплаенса пациентов в процессе реабилитации. Комплаенс оценивался по пятибалльной шкале Ликерта, где «5» — полное соответствие поведения больного указаниям и рекомендациям медицинского персонала (α-Кронбаха=0,73).
В таблице 1 представлен перечень диагностических методик с указанием их коэффициентов самосогласованности α-Кронбаха, рассчитанных на основе эмпирических данных обследованной выборки.
Таблица 1
Психодиагностические методики, использованные в исследовании для измерения различных уровней ВКБ
|
Уровни ВКБ
|
Содержание уровня
|
Инструменты измерения
|
α-Кронбаха (N=84)
|
|
Сенситивный
|
Совокупность всех телесных феноменов и симптомов, связанных с переживаемой болезнью
|
Ранговый индекс боли по сенсорной шкале боли опросника Мак-Гилла
|
0,71
|
|
Мотивационный
|
Реорганизация мотивационно-потребностной сферы индивида в новых условиях его функционирования, что влечет за собой изменение образа жизни и актуализацию здоровьесберегающего поведения
|
Опросник «Восстановление локуса контроля»
|
0,43
|
|
Эмоциональный
|
Отражает специфику реагирования субъекта на его заболевание, ограничения и условия развития, а также аффективное предвосхищение возможных последствий
|
Ранговый индекс боли по аффективной шкале боли опросника Мак-Гилла
|
0,64
|
|
Интеллектуальный
|
Объективные знания и представления человека о своем заболевании, его течении, причинах и последствиях
|
Опросник «Психологические факторы отношения к болезни и лечению»
|
∈ [0,67; 0,77]
|
Опросник боли Мак-Гилла — психодиагностический инструмент, предназначенный для исследования характеристик боли по методу многомерной семантической дескрипции [Болевые синдромы в, 2001; Кузьминова, 2020]. Опросник включает в себя 78 слов-дескрипторов, описывающих различные характеристики боли, объединенные в 20 групп, в каждой из которых дескрипторы расположены в порядке нарастания интенсивности ощущения оцениваемой характеристики [Кастыро, 2012]. Респондент должен выбрать дескрипторы, наиболее соответствующие его ощущениям, — не более одного из каждой группы, но не обязательно в каждой. В качестве итоговых рассматриваются показатели сенситивной (переживание боли на уровне субъективных ощущений), аффективной (влияние боли на психику) и эвалюативной (интенсивность боли) шкалам.
Опросник «Восстановление локуса контроля» — самоотчетная методика, предназначенная для измерения уровня мотивации пациента к достижению улучшения собственного состояния
[Шкалы и алгоритмы, 2020; Шкалы, тесты и, 2001]. Тест состоит из 9 утверждений, степень согласия с которыми респондент должен оценить по четырехбалльной шкале. Итоговый показатель представляет собой сумму сырых баллов по утверждениям и может варьироваться от 0 до 36: высокие баллы свидетельствуют о высоком уровне мотивации к улучшению состояния, а низкие — об отсутствии стремления облегчить свое состояние. Ввиду недостаточно высокого показателя внутренней согласованности пунктов методики (α-Кронбаха=0,43) обработка и анализ полученных данных производились с учетом поправки по формуле х
t=r
t×x
i+x̅×(1-r
t), где х
t — значение тестового балла, r
t — коэффициент надежности теста, x
i — эмпирический балл
, x̅ — среднее значение оценок по тесту
[Бурлачук, 2001].
Опросник «Психологические факторы отношения к болезни и лечению» направлен на оценку когнитивной составляющей репрезентации заболевания, то есть тех общих представлений больных о происходящем с ними, которые формируются в ситуации заболевания
[Рассказова, 2016]. Опросник состоит из 87 утверждений, детерминирующих особенности поведения человека в отношении здоровья и болезни. Пациенту предлагается оценить каждое утверждение по степени значимости, присваивая балл от 1 («совершенно не согласен») до 7 («совершенно согласен»). Ключом к оригинальному варианту методики служит количественная обработка результатов по 16 шкалам, отражающим субъективные представления о длительности заболевания, его цикличности, последствиях, личностном контроле за заболеванием, уверенности в лечении и способности контролировать состояние, понимание болезни, эмоциональное отношение к ней, а также атрибуцию причинности заболевания (внешние средовые факторы, личностные особенности, вредные привычки, ситуативные факторы). Кроме того, согласно рекомендациям создателей опросника, подсчет эмпирических данных следует производить, минуя процедуру стандартизации, что, безусловно, повышает дискриминативность методики и предоставляет возможность проведения дифференцированной диагностики в рамках индивидуального клинического случая, однако для реализации поставленных в рамках настоящего исследования аналитических задач дробление имеющихся данных на большое количество субшкал нецелесообразно, в связи с чем было предпринято снижение размерности данных
[Замятин, 2016]. Для этого использовался эксплораторный факторный анализ (метод анализа главных компонент, вращение Equamax normalized, процент объясненной дисперсии составил 74,7%, диапазон факторных нагрузок варьировал от 0,77 до 0,89), а также расчет нормализованных показателей индексов активности–пассивности и интернальности–экстернальности пациента в отношении болезни и лечения. Таким образом, по результатам применения опросника для каждого обследованного пациента были получены интегральные индексы, отражающие:
- активность–пассивность пациента: на собственную активность или активность значимых других он опирается, принимая решения в отношении здоровья и болезни в ситуации соматического заболевания;
- степень интернальности в отношении болезни и лечения;
- представления человека о собственных возможностях в преодолении заболевания — самоэффективность в отношении болезни.
Анализ данных. Обработка данных производилась в программе Statistica v. 12.0. Использовались эксплораторный факторный анализ, кластерный анализ по методу k-средних, критерий Колмогорова–Смирнова для проверки нормальности распределения данных, критерии Крускалла–Уоллиса и Манна–Уитни для сравнения выраженности количественного признака в несвязанных группах, критерий Фишера для анализа пропорциональной представленности бинарного признака в несвязанных группах, корреляционный анализ по критерию Спирмена. Выявленные связи и различия считались достоверными при достижении уровня статистической значимости р≤0,05.
Результаты
Логика изложения представленных ниже результатов основана на последовательном количественном описании уровней внутренней картины болезни, поиске и анализе структурных взаимосвязей, а также оценке вклада изучаемого концепта в формирование комплаенса пациентов с хронической болью в спине в процессе реабилитации.
Исследование сенситивного уровня ВКБ производилось путем изучения восприятия боли с помощью сенситивной шкалы «Опросника боли Мак-Гилла». К полученным данным была применена процедура кластерного анализа для выделения групп с ноцицептивным и смешанным характером боли [Тихонова, 2022]. Оказалось, что 29 человек (34,5% случаев) из числа обследованных были склонны описывать свою боль многословно, распространенно, экспрессивно и драматично, что соответствует смешанным (нейропатическим и дисфункциональным) характеристикам боли, а 55 человек (65,5%) — лаконично и с меньшей экспрессией, что соответствует описанию ноцицептивной боли.
При этом интенсивность боли по данным эвалюативной шкалы «Опросника боли Мак-Гилла» у пациентов со смешанной болью значимо превышала (U=570,5; р=0,03) соответствующие показатели у пациентов с ноцицептивной болью (2,6±0,63 и 2,2±0,81 соответственно по пятибалльной шкале).
На рисунке 1 представлена график распределения эмпирических данных, отражающих результаты исследования
мотивационного уровня ВКБ с помощью опросника «Восстановление локуса контроля» и достоверно не отличающиеся от нормального (d=0,13, р≥0,05).
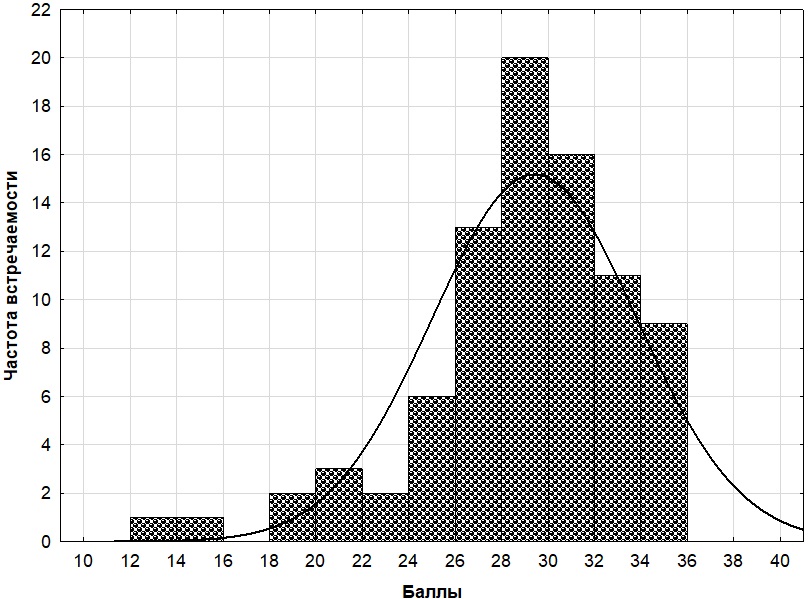
Рис. 1. Эмпирическое распределение данных, характеризующих мотивационный уровень ВКБ, по результатам применения опросника «Восстановление локуса контроля»
На рисунке 1 видно, что большинство пациентов обследованной выборки являются высоко мотивированными на продолжение лечения и реабилитацию: на графике наблюдается явное смещение распределения в сторону максимально возможного балла (max=36) локуса контроля. В рамках принятой трактовки количественных значений стандартных шкал психодиагностических методик [Наследов, 2010] собственно «низкими» показателями мотивированности обследованных по результатам применения опросника «Восстановление локуса контроля» могут считаться итоговые количественные значения, находящиеся в диапазоне первого квартиля возможных значений (от 1 до 12 баллов включительно) — таковые в имеющейся выборке пациентов обнаружены не были, что позволяет сделать вывод о 100% высоком уровне мотивации включенных в исследование респондентов. При этом, согласно зафиксированным в процессе реабилитации данным о комплаенсе, действительно высоким уровень мотивации на реабилитацию был только в 79,7% случаев. Таким образом, рассогласование декларируемого пациентами высокого мотивационного настроя в отношении реабилитации и реального поведенческого результата было зафиксировано в каждом пятом случае (20,3%).
Межгрупповые различия в мотивационном уровне ВКБ в группах пациентов в зависимости от характера болевых ощущений были обнаружены лишь на уровне статистической тенденции (U=616,5; p=0,09): пациенты с ноцицептивной болью имеют несколько бóльшую мотивированность по сравнению с пациентами, испытывающими смешанную боль.
Исследование корреляционных связей мотивационного уровня ВКБ и итогового комплаенса с учетом ноцицептивных и смешанных характеристик болевого синдрома показало, что высокий комплаенс соотносится с высокими показателями мотивации только в группе пациентов с ноцицептивной болью (r=0,43, p<0,001)группе пациентов со смешанной болью указанная значимая связь не зафиксирована (r=0,28, p=0,14).
Эмоциональный уровень ВКБ изучался путем анализа данных, полученных по результатам применения аффективной шкалы «Опросника боли Мак-Гилла», с учетом ноцицептивных и смешанных характеристик болевого синдрома. Были выявлены значимые различия, отражающие следующую специфику: пациенты со смешанной болью чаще, чем пациенты с ноцицептивной болью, отмечали влияние боли на психику, многословно описывали чувства и субъективные переживания негативного регистра, которые она вызывает, что указывает на большую вовлеченность эмоциональной составляющей переживания боли. Результаты представлены в таблице 2.
Таблица 2
Частота встречаемости аффективного компонента восприятия боли в группах пациентов с ноцицептивными и смешанными характеристиками боли
|
Аффективный компонент восприятие бои
(чувство)
|
Характер боли (абс./%)
|
|
Ноцицептивный
(n=55)
|
Смешанный
(n=29)
|
Р
|
|
Отсутствует
|
Выражен
|
Отсутствует
|
Выражен
|
|
Утомляет, изматывает
|
18 (37,2%)
|
37 (62,8%)
|
1 (3,4%)
|
28 (96,6%)
|
0,001***
|
|
Вызывает тошноту или удушье
|
53 (96,4%)
|
2 (3,6%)
|
21 (72,4%)
|
8 (27,6%)
|
0,003**
|
|
Вызывает тревогу, страх
|
32 (58,2%)
|
23 (41,8%)
|
10 (34,5%)
|
19 (65,5%)
|
0,03*
|
|
Угнетает, раздражает, злит, приводит в ярость, приводит в отчаяние
|
23 (41,8%)
|
32 (58,2%)
|
4 (13,8%)
|
25 (86,2%)
|
0,01**
|
|
Обессиливает, ослепляет
|
37 (62,8%)
|
18 (37,2%)
|
13 (44,8%)
|
16 (55,2%)
|
0,03*
|
|
Чувство помехи, досады, страдания, мучения, пытки
|
14 (25,5%)
|
41 (74,5%)
|
1 (3,4%)
|
28 (96,6%)
|
0,01**
|
Примечание: * — достоверность критерия Фишера на уровне ≤0,05, ** — на уровне ≤0,01, *** — на уровне ≤0,001.
Анализ взаимосвязей эмоционального и сенситивного уровня ВКБ выявил статистически значимые прямые связи в группе пациентов с ноцицептивным характером болевых ощущений (r=0,41, р=0,002) и отсутствие таковой в группе пациентов со смешанными характеристиками боли (r=0,21, р=0,27).
В результате исследования интеллектуального уровня ВКБ выявлено, что с точки зрения активности–пассивности в обследованной выборке преобладают лица с активной позицией в отношении здоровья и болезни, настроенные на реабилитацию, готовые принимать деятельное участие в процессе — их численность составила 67 человек (80%). При этом 17 пациентов (20%) продемонстрировали пассивную, основанную преимущественно на выраженных рентных установках в отношении болезни и лечения позицию. В отношении атрибуции ответственности за болезнь и лечения получены следующие данные: 64 пациента (76%) имели выраженный интернальный локус контроля, а 20 пациентов (24%) — экстернальный (внешний или безличный, подразумевающий «судьбу», «провидение», «случай»). Пациентов, оценивающих свою самоэффективность как высокую, в обследованной выборке оказалось 58 человек (69%); 26 человек (31%) характеризовались низкой самоэффективностью. С учетом клинически наблюдаемой комбинаторики поведения пациентов и в зависимости комбинации высоких и низких показателей активности–пассивности и интернальности–экстернальности были выделены следующие группы пациентов.
- Группа «А+И» — 61 человек (72,6%). Характеризуется активной позицией в отношении реабилитации в сочетании с интернальным локусом контроля. Это пациенты, принимающие активное, заинтересованное участие в реабилитационном процессе, готовые взять на себя разумную часть ответственности за выздоровление и дальнейшее поддержание здоровья. Их основная установка может быть сформулирована следующим образом: «Я делаю все, что от меня зависит, для того, чтобы выздороветь».
- Группа «А+Э» — 6 человек (7,1%). Характеризуется активной позицией в отношении реабилитации в сочетании с экстернальной атрибуцией ответственности. Это пациенты, чья активность в реабилитационном процессе направлена исключительно вовне: на лечащего врача, инструктора по лечебной физкультуре, массажиста, психолога. В их поведении могут прослеживаться ярко выраженные рентные установки, реализуемые в виде внешнеобвинительных реакций, требований «немедленного» выздоровления, назначения максимального возможного количества реабилитационных процедур, а также нереалистичных ожиданий от реабилитации.
- Группа «П+И» — 3 человека (3,6%). Характеризуется пассивной позицией в сочетании с интернальным локусом контроля. У этих пациентов истинная готовность взять на себя ответственность за восстановление здоровья подменена переживанием чувства вины за причину заболевания. Их установка в отношении болезни и лечения может быть сформулирована так: «Я виновен в том, что заболел, но, поскольку я сам ничего исправить не смогу, сделать это должны другие».
- Группа «П+Э» — 14 человек (16,7%). Характеризуется пассивной позицией в сочетании с экстернальной атрибуцией ответственности. Пациенты этой группы демонстрируют ярко выраженные рентные установки в отношении реабилитационного процесса, не готовы брать на себя ответственность и при этом занимают пассивную позицию, не проявляют активных действий для взаимодействия с лечащим врачом и медицинским персоналом. Они как бы «предоставляют» свое тело медикам, действуют по принципу «Вылечите меня — вдруг у вас получится».
Анализа значимости различий в уровне выраженности представлений о самоэффективности в описанных группах с использованием критериев Крускалла–Уоллиса и Манна–Уитни для дальнейшего попарного сравнения зафиксировал значимые межгрупповые различия (Н=25,58, р<0,001). Показано, что самоэффективность в группе «П+Э» достоверно превышает соответствующие значения во всех обследованных группах (р<0,001 в сравнении с группой «А+И»; р=0,001 — с группой «А+Э»; р=0,01 — с группой «П+И»). При этом показатели самоэффективности в группах «А+Э» и «П+И» достоверно не различались между собой (р=0,71), но были самыми низкими по выборке.
Поскольку от пола, возраста и длительности болевого синдрома ощущение самоэффективности пациентов обследованной выборки не зависело (p≥0,05), привлечение данных описательной статистики позволяет предположить, что полученный результат может быть объяснен нереалистичными представлениями о собственных возможностях в отношении болезни и лечения у пациентов группы «П+Э», которые, вероятно, формируют нереалистичные ожидания от реабилитационного процесса с неизбежной последующей фрустрацией. Разброс данных в группе «П+Э» явно превышает средние значения и находится в зоне чрезмерной выраженности по сравнению с аналогичными показателями у всех остальных групп (см. рис. 2).
Рис. 2. Самоэффективность в группах с различным отношением к болезни и лечению
Примечание: Mean — среднее значение; Mean±2SD — среднее значение ± удвоенное стандартное отклонение.
Поскольку достоверных различий в уровне выраженности переменных, описывающих интеллектуальный уровень ВКБ, в группах пациентов с ноцицептивными и смешанными характеристиками боли по критерию Манна–Уитни выявлено не было (р≥0,05), анализ взаимосвязей с исследованными ранее уровнями проводился на общей выборке (N=84). Обнаружены значимые связи интеллектуального уровня в части ощущения самоэффективности пациентов обследованной выборки с мотивационным (r=0,27, р=0,01) и эмоциональным (r=-0,26, р=0,01) структурными уровнями ВКБ.
Обсуждение результатов
Результаты исследования ВКБ у пациентов с хронической болью в спине соотносятся с общенаучными представлениями о структурной организации изучаемого концепта, важную роль в которой играет психологическая составляющая
[Ишинова, 2015; Штрахова, 2009].
Уже на сенситивном уровне — на уровне первичной переработки физических ощущений — обследованная выборка отчетливо разделяется в зависимости от экспрессии и интенсивности субъективного восприятия боли на пациентов с ноцицептивными и смешанными (нейропатическими и дисфункциональными) характеристиками боли.
Результаты изучения мотивационного уровня ВКБ обследованных пациентов позволяют описать их как высоко приверженных к лечению и реабилитации, однако данный факт не дает возможности сделать однозначно положительные прогностические интерпретации, поскольку к настоящему моменту достоверно известно, что чрезмерно высокая мотивация пациентов соотносится как с нереалистичными ожиданиями от лечебного и реабилитационного процессов, так и с преувеличенными представлениями относительно своих возможностей в достижении выздоровления [Сушилова, 2019]. Результаты исследований также свидетельствуют о парадоксальном снижении регистрируемого комплаенса в процессе реабилитации исходно перемотивированных пациентов [Котельникова, 2020].
Клинические наблюдения позволяют предположить, что данный факт отражает неосознаваемое намерение так называемого «высококомплаентного» пациента атрибутировать ответственность за выздоровление и эффективность реабилитации внешним обстоятельствам в лице врача, массажиста, инструктора лечебной физкультуры; менять активную позицию «я делаю все возможное для того, чтобы выздороветь» на пассивную — «лечите меня». Приверженность лечению у таких пациентов базируется не на осознанной активной включенности в процесс выздоровления, а скорее, носит внешний характер и может стать препятствием в формировании комплаентного поведения.
Возможно, имеется также психофизиологическая детерминация, соотносящаяся с особенностями переработки сенсорной информации у пациентов со смешанным характером болевых ощущений, итоговый комплаенс которых оказался не связанным с мотивационным уровнем ВКБ, в отличие от пациентов с ноцицептивной болью.
Выявленные прямые корреляционные связи между сенситивным и эмоциональным уровнями ВКБ у пациентов с ноцицептивной болью и отсутствие таковых в случае смешанной боли позволяют сделать предположение относительно содержания эмоциональных реакций пациентов со смешанной болью. Тот факт, что эта категория пациентов чаще, чем пациенты с ноцицептивной болью, отмечает большее влияние боли на эмоциональное состояние, не всегда представляет собой результат переработки реального опыта взаимодействия с физической болью, но может являться продуктом так называемой «вторичной выгоды от заболевания», отражающей убеждение пациента в том, что его заболевание представляет собой неразрешимую медицинскую проблему. Вышеуказанные положения соотносятся с описанными в литературе данными о возможности редукции субъективной степени выраженности боли и страдания пациента, базирующейся на ожидании «вознаграждения» за переживаемое состояние, при сохранении ноцицептивной стимуляции на прежнем уровне [Подчуфарова, 2014].
В рамках исследования интеллектуального уровня внутренней картины болезни была проанализирована совокупность установок пациентов в отношении болезни и лечения: представления о самоэффективности, атрибуции ответственности в отношении причин заболевания и в отношении лечения; на собственную активность или на активность значимых других опирается человек, принимая решения в отношении здоровья и болезни в ситуации соматического заболевания.
Основатель концепции самоэффективности А. Бандура считал самоэффективность центральной детерминантой человеческого поведения, позволяющей с большой долей вероятности предсказать реальное поведение человека. Он рассматривал самоэффективность как важный когнитивный фактор, воздействующий на поведение человека и его результаты посредством когнитивных, мотивационных, аффективных и физиологических процессов
[Bandura, 1982].
Е.И. Рассказова определяет саморегуляцию и отношение к болезни в качестве центральных конструктов, детерминирующих поведение, связанное со здоровьем и болезнью. Представления о длительности и негативных последствиях заболевания коррелируют с более низкими показателями качества жизни, тогда как уверенность в контроле своего состояния данный параметр улучшает [Рассказова, 2014].
По результатам настоящего исследования можно констатировать, что большинство обследованных пациентов (69%) убеждены в том, что обладают всеми необходимыми ресурсами для того, чтобы преодолеть симптомы болезни, верят в успех своих действий; готовы взять на себя ответственность (76%); готовы проявить активность, упорство и настойчивость в достижении ожидаемого результата (80%). То есть 70–80% больных будут выбирать активную стратегию совладания, опираясь на собственные возможности и принимая на себя ответственность за процесс лечения. Для остальных обследованных характерным представляется выбор пассивной стратегии и перекладывание ответственности за свое здоровье на внешние факторы (врач, родственники, судьба и пр.).
Изучение структурных взаимосвязей между уровнями ВКБ у пациентов с дорсопатиями показало существование их взаимосвязи (рис. 3). Как видно на корреляционной плеяде, сенситивный, эмоциональный, мотивационный и интеллектуальный уровни ВКБ у пациентов с дорсопатиями связаны между собой таким образом, что высокая представленность интеллектуального уровня соотносится с высокой сформированностью мотивационного уровня и уровня эмоциональной регуляции. При этом высокая представленность сенситивного уровня соотносится с высокой представленностью эмоционального и мотивационного уровней у пациентов с ноцицептивной болью (черные стрелки), но никак не взаимосвязана с указанными уровнями у пациентов со смешанными характеристиками боли (оранжевые стрелки). Данный факт позволяет предположить изолированное функционирование мотивационного и эмоционального уровней ВКБ у пациентов со смешанной болью, что может свидетельствовать о наличии патологического ответа на боль за счет нарушения интегративной функции головного мозга. Описанные результаты соотносятся с имеющимися представлениями о роли нарушения взаимодействия ноцицептивной и антиноцицептивной систем на различных уровнях ВКБ в развитии и поддержании хронической боли [Болевые синдромы в, 2001; Подчуфарова, 2014].
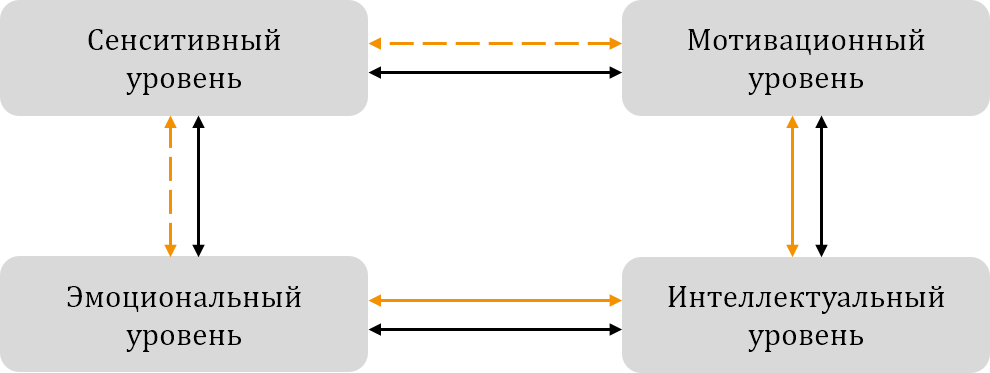
Рис. 3. Структурные взаимосвязи различных уровней ВКБ у пациентов с хронической болью
Примечание: черные стрелки отражают взаимосвязи между уровнями ВКБ у пациентов с ноцицептивной болью; оранжевые стрелки — у пациентов со смешанной болью. Пунктирные линии обозначают отсутствие связей; сплошные — их наличие.
Заключение
Исследование ВКБ у пациентов с хронической болью в спине позволило обозначить некоторые психологические механизмы формирования патологического ответа на боль. Нашла свое подтверждение гипотеза о том, что ВКБ у пациентов с хронической болью в спине различается в зависимости от характера болевых ощущений. У пациентов со смешанной болью, в отличие от пациентов с ноцицептивной болью, наблюдается нарушение интегративных связей между структурными уровнями ВКБ с изолированным функционированием мотивационного и эмоционального уровней. У пациентов с ноцицептивной болью интенсивное переживание болевых ощущений соотносится с выраженными эмоциональными реакциями, а декларируемая мотивационная готовность к активному ответственному участию в процессе реабилитации — с высоким комплаенсом. В случае смешанных болевых ощущений, вероятно, задействованы патологические механизмы, основанные на нарушении интегративных процессов. Выявленная неоднородность интеллектуального уровня ВКБ пациентов с хронической болью в спине, развившаяся на фоне дорсопатии, напрямую не соотносится с ноцицептивным или смешанным характером ощущений, но разнится в зависимости от комбинации представлений пациентов об атрибуции ответственности за болезнь и намерения опираться на собственную активность или на активность значимых других в процессе реабилитации. Обнаруженная связь интеллектуального уровня с эмоциональным и мотивационным в части представлений пациентов о самоэффективности в отношении болезни позволяет обозначить самоэффективность в качестве основной точки приложения психокоррекционных усилий. Ограничение данного исследования заключается в малом объеме выборки, а также в анализе наличия связей, но не их направленности.
Перспективой дальнейших исследований является поиск релевантных методов восстановления нарушенных взаимосвязей между уровнями ВКБ у пациентов со смешанным характером боли.


